Vertijul paroxistic poziţional benign (VPPB) este o afecţiune mecanică a labirintului, care se manifestă clinic prin episoade de vertij rotator. Simptomul principal îl reprezintă apariţia bruscă a vertijului (senzaţia de rotire proprie sau senzaţia că obiectele din jur se învârt) la modificarea poziţiei capului în raport cu gravitaţia. Vertijul şi nistagmusul care îl acompaniază (cu sensul spre partea spre care este întors capul, de obicei) au o scurtă latenţă (câteva secunde), se epuizează dacă poziţia se menţine şi se repetă la fiecare revenire a capului în poziţia declanşatoare, dar cu o intensitate mult mai mică, această revenire a capului fiind însoţită de apariţia nistagmusului în sens invers.
Vertijul paroxistic poziţional benign este cea mai frecventă cauză de vertij, un adevărat „cap de afiş“ al afecţiunilor sistemului vestibular. Boala debutează cel mai frecvent la pacienţii cu vârste cuprinse între 50 şi 70 de ani, fiind considerată una dintre cele mai importante cauze de cădere la persoanele vârstnice.
Vertijul poate apărea la mişcări de întoarcere pe o parte sau pe cealaltă în pat, în momentul întinderii la orizontală, când pacientul se uită în sus, sau la orice altă mişcare bruscă a capului. Aproximativ 80% din pacienţi descriu o senzaţie de vertij rotator, iar 47% au şi senzaţia de plutire.
Deşi nu durează mai mult de 30 de secunde, atacurile de VPPB sunt însoţite de anxietate şi pot fi urmate de stare de rău şi de senzaţia de dezechilibru, de cap gol, precum şi de sensibilitate la mişcările capului în orice direcţie. Anxietatea survine din două motive: pe de o parte, pacienţii se gândesc că simptomatologia pe care o experimentează se poate datora unei tumori intracraniene, iar pe de altă parte, încearcă din răsputeri să evite poziţia declanşatoare de vertij.
Spectrul severităţii este foarte variabil, de la simptome minore, reprezentate de episoade de vertij poziţional şi perioade de acalmie intercritice, până la simptomele moderate, reprezentate de frecvente atacuri de vertij poziţional cu stări de dezechilibru între atacuri. Simptomele pot dispărea spontan, fără tratament, sau pot dura zile, săptămâni, luni, chiar şi ani, cu recurenţe de-a lungul timpului.
Deşi este catalogată drept o afecţiune benignă, VPPB poate deveni periculos în anumite condiţii sau profesiuni, cum ar fi pentru muncitorii la înălţime, operatorii pe utilaje grele şi alţii.
VPPB este cea mai comună cauză de vertij, cu o prevalenţă de 2,4% şi o incidenţă anuală de 0,6%. Acest lucru înseamnă că, în fiecare an, aproximativ 1 milion de adulţi suferă de VPPB în Germania, de exemplu (Von Brevern et al., 2007).
Studii epidemiologice japoneze estimează că incidenţa reală ar fi între 10,7 şi 17,3 la 100000 de locuitori pe an, deşi este foarte posibil ca aceste cifre să fie subestimate, pentru că majoritatea cazurilor se rezolvă spontan în câteva luni.
În Statele Unite ale Americii, dintre cele 5,6 milioane de pacienţi care se adresează în clinică pentru ameţeli, între 17% şi 42% din pacienţi primesc diagnosticul de VPPB, această afecţiune fiind diagnosticată de două ori mai frecvent decât boala Ménière.
Durata medie a fazei active la pacienţii care nu beneficiază de tratament este de aproximativ 15 zile.
Rata de apariţie a recurenţelor este de circa 15% pe an (Nunez et al., 2000) şi aproximativ unu din doi pacienţi este predispus la recurenţe (Von Brevern et al., 2007). Cea mai ridicată rată a recurenţelor (80%) este înregistrată în primul an după diagnosticarea bolii, în timp ce la cinci ani rata recurenţelor scade la 5%.
VPPB afectează cel mai frecvent un singur canal semicircular, cel mai adesea cel posterior. Într-un studiu efectuat pe o populaţie largă de pacienţi, aproape 70% din aceştia au primit diagnosticul de VPPB de canal posterior (Caruso & Nuti, 2005).
În mod surprinzător, se pare că mult mai frecvent afectat este canalul semicircular drept, rata afectării dreapta: stânga fiind 1,5:1. Acest lucru se poate explica prin obiceiul celor mai mulţi pacienţi de a dormi pe partea dreaptă (Von Brevern et al., 2004), poziţia în timpul somnului favorizând alunecarea şi agregarea otoconiilor în canalul semicircular posterior, de obicei.
Afectarea bilaterală a canalelor posterioare apare la 7,5% din pacienţi şi aproximativ 90% din afectările bilaterale sunt posttraumatice. S-au raportat cazuri de afectare concomitentă a canalului semicircular posterior şi a celui lateral.
În mai mult de jumătate dintre cazuri, originea VPPB rămâne un mister, această afecţiune fiind descoperită în mod izolat, astfel clasificându-se în VPPB de tip primar sau idiopatic. De fapt, acest tip are o etiologie multifactorială.
Restul cazurilor se clasifică în VPPB de tip secundar şi variază considerabil, între 3% şi 25,2% din totalul pacienţilor cu VPPB.
În cele mai multe situaţii, etiologia probabilă este condiţia patologică care determină detaşarea otoconiilor, degenerescenţa maculară sau alterări în metabolismul endolimfei.
Cauzele care ar putea duce la declanşarea VPPB de tip secundar sunt:
- traumatismele craniene
- infecţiile virale şi inflamaţiile nervului vestibulo-cohlear
- boala Ménière
- atacuri migrenoase
- mişcări repetitive ale capului, cum ar fi munca în faţa computerului
- decubitul dorsal prelungit
- chirurgia la nivelul extremităţii cefalice
- accidente vasculare minore care afectează vascularizaţia urechii interne
- otita cronică.
Cea mai comună cauză de VPPB secundar, mai ales la pacienţii tineri, sub 50 de ani, o reprezintă traumatismul cranian. Acesta este răspunzător de aproximativ 7-17% din totalul cazurilor de VPPB. Orice lovitură la cap poate declanşa eliberarea a numeroase otoconii în endolimfă, acest fapt putând explica incidenţa crescută a afectării bilaterale la aceşti pacienţi. VPPB reprezintă cel mai comun tip de afecţiune vestibulară care urmează unui traumatism cranian. Barber (1964) a descoperit acest tip de vertij poziţional la 47% din pacienţii cu fracturi longitudinale de os temporal şi la 20,8% din pacienţii cu lovituri craniene fără fracturi. Mecanismul de apariţie al VPPB în acest caz este probabil ruptura membranei otolitice şi eliberarea otoconiilor în endolimfă. De obicei, acest tip de VPPB secundar este bilateral. Simptomele dispar în două până la şase luni, probabil datorită resorbţiei otoconiilor dezlocuite.
Chiar şi după studierea amănunţită a cazurilor idiopatice, putem descoperi că în trecutul pacienţilor există un eveniment de tip traumatism cranian sau sindrom Whiplash.
Neurolabirintita virală sau neuronita virală este cauza declanşatoare pentru aproximativ 15% din cazuri, în special la pacienţii tineri, mai ales după ce boala de bază a depăşit stadiul acut. Dix, Hallpike şi Cawthorne au raportat trei cazuri de neuronită asociată cu VPPB. Toate cele trei cazuri prezentau degenerarea ramului superior al nervului vestibular, a maculei utriculare şi a cristei canalelor semicirculare laterale şi superioare. Post-mortem, s-a demonstrat prezenţa cupulolitiazei. La aceşti pacienţi, simptomatologia de VPPB a apărut după ce vertijul iniţial caracteristic neuronitei a dispărut, cam la 18 zile de la debutul simptomatologiei iniţiale. De obicei, VPPB a fost diagnosticat la pacienţii care nu au avut o recuperare perfectă după neuronită şi astfel s-a căutat şi altă cauză.
S-a descoperit că boala Ménière se asociază frecvent cu VPPB, în literatură existând o mare variabilitate de apreciere a acestei asocieri, de la 0,5% la 31%. Gross şi colaboratorii au demonstrat că 5,5% din pacienţii cu boală Ménière aveau şi canalolitiaza canalului semicircular posterior. Mecanismul asocierii nu este bine înţeles, dar poate fi rezultatul afectării maculei utriculare din cauza hidropsului sau a obstruării parţiale a labirintului membranos. Şi în aceste cazuri VPPB bilateral este o caracteristică principală a acestor pacienţi, precum şi incidenţa crescută la femei şi afectarea canalului posterior.
O incidenţă crescută a VPPB a apărut şi la pacienţii care au suferit recent intervenţii chirurgicale în sfera urechii, în special chirurgia scăriţei la pacienţii cu otoscleroză. Cauza se consideră a fi, pe de o parte, afectarea utriculară din timpul procedurilor chirurgicale, afectare care duce la eliberarea otoconiilor (mecanism asemănător celui din traumatismele craniene), şi, pe de altă parte, decubitul dorsal prelungit care urmează acestor intervenţii.
VPPB postchirurgical pare a fi o entitate slab diagnosticată. Intervenţiile chirurgicale de la nivelul extremităţii cefalice care presupun frezare (chirurgia maxilofacială, dentară, a mastoidei) au fost implicate în apariţia VPPB secundar. Studiile arată că debutul VPPB la aceşti pacienţi este aproximativ în a patra zi după intervenţia chirurgicală. Afectarea bilaterală este rară, deşi ne-am fi aşteptat să fie regula, având în vedere mecanismul fiziopatologic de apariţie a VPPB la aceşti pacienţi.
La persoanele vârstnice, cea mai comună cauză de VPPB este degenerarea sistemului vestibular al urechii interne, fapt demonstrat şi de creşterea incidenţei VPPB odată cu vârsta. Un studiu asupra populaţiei vârstnice care urma un tratament geriatric pentru probleme fără legătură cu echilibrul a arătat că 9% din vârstnici aveau VPPB, neidentificat până în acel moment. Se pare că în interiorul endolimfei şi în structurile vestibulare superioare (utricula, canale) se generează un sediment cu greutate specifică. La vârstnici, simptomele se diminuează până la dispariţie de la sine în câteva săptămâni sau luni, dar reapar de obicei şi pot deveni permanente. Cei mai mulţi pacienţi se adaptează prin evitarea poziţiilor declanşatoare. Totuşi, cupulolitiaza la persoanele în vârstă reprezintă o cauză importantă de cădere, care poate duce la apariţia fracturilor (şold) sau poate fi chiar ameninţătoare de viaţă prin traumatismele craniene care pot apărea.
Pe de altă parte, s-a sugerat că un rol important în apariţia demineralizărilor otoconiilor, mai ales la persoanele vârstnice, îl joacă deficitul în aportul de calciu. De fapt, o altă teorie patogenică ar fi cea legată de tulburările în homeostazia calciului, frecvent asociată cu modificările hormonale apărute la menopauză. Această ipoteză demonstrează creşterea incidenţei VPPB la femeile vârstnice, ipoteză încă nedemonstrată de studii clinice.
O altă cauză rară de VPPB a fost identificată a fi accidentul vascular minor pe artera vestibulară anterioară, afecţiune cunoscută sub denumirea de sindromul AICA (de arteră cerebeloasă antero-inferioară) sau sindromul Lindsay-Hemenway. Acesta este caracterizat prin apariţia unei degenerări a otoliţilor utriculei, ca urmare a ischemiei vestibulare concomitente accidentului vascular din AICA, cu o scădere a sensibilităţii canalului semicircular orizontal. Particulele migrează în canalul posterior, care este un martor inocent, neexistând o patologie în fapt a acestui canal. Astfel, particulele fie aderă la cupulă (cupulolitiază), fie plutesc libere în interiorul canalului (canalolitiază). Asocierea dintre VPPB şi surditatea brusc instalată apare în 0,2-5% din cazuri. Debutul VPPB la aceşti pacienţi este relativ rapid, în primele 24 de ore de la apariţia surdităţii.
Probabil prin acelaşi mecanism de depleţie vasculară a urechii interne apare VPPB şi la bolnavii cu arterită cu celule gigante, diabet, osteopenie, osteoporoză sau hiperuricemie. În ceea ce priveşte osteopenia/osteoporoza, sunt implicate tulburări ale structurii interne ale otoconiilor sau ale interconectărilor dintre ele şi matricea gelatinoasă a maculei, precum şi scăderea capacităţii de distrugere a otoconiilor, care duce la creşterea cantităţii de calciu liber în endolimfă.
Incidenţa crescută a VPPB apare şi la pacienţii cu migrenă. Prevalenţa VPPB la pacienţii cu migrenă pare a fi de două ori mai mare decât la loturile de control cu aceeaşi vârstă şi acelaşi sex. Se presupune că migrena determină un vasospasm al arterei labirintice, astfel inducând ischemie locală, care facilitează detaşarea otoconiilor de macula utriculară.
Recent, Issiyama şi colaboratorii, pe de o parte, şi, pe de altă parte, Lempert şi colaboratorii săi au arătat că există o asociere strânsă între migrenă şi VPPB. Se pare că la aceşti pacienţi apare, de asemenea, şi o creştere a ratei recurenţelor după manevrele de repoziţionare otolitică corect aplicate. În acest sens, s-a emis ipoteza că spasmul arterelor urechii interne poate constitui o cauză (vasculospasm care induce ischemia şi care este bine documentat în migrene).
În ceea ce priveşte factorii care pot contribui la apariţia recăderilor, Dornhoffer şi Colvin au observat o corelaţie cu boala Ménière. Este estimat că aproximativ 65% din pacienţii cu boală Ménière dezvoltă VPPB între episoadele de recurenţă ale bolii. Incidenţa apariţiei VPPB creşte pe măsură ce boala Ménière este mai veche. Mecanismul fiziopatologic pare a fi distrucţia maculei utriculare şi saculare ca urmare a hidropsului, fie prin compromiterea vascularizaţiei, fie prin acţiunea directă pe suprafaţa maculelor.
Aşadar, examinarea în poziţia Dix-Hallpike a pacienţilor cu boală Ménière este foarte importantă pentru excluderea diagnosticului concomitent de VPPB. Importanţa neomiterii unui astfel de diagnostic este dată de abordările terapeutice diferite şi de ameliorarea imediată a simptomatologiei după aplicarea manevrelor de repoziţionare.
Se presupune că un rol important în etiologia VPPB îl au tulburările hormonale. Acestea induc variaţii ale pH-ului, modificări ale compoziţiei ionilor din structura endolimfei, astfel putând altera structura otoconiilor şi ducând la fragmentarea lor.
Trigerii hormonali care au fost asociaţi cu apariţia simptomelor neurologice, inclusiv a vertijului, pot acţiona în diverse perioade, cum ar fi perioada premenstruală, sarcina, postmenopauza sau perioada folosirii anticoncepţionalelor orale.
Mecanismele presupuse a fi răspunzătoare de deficitele vestibulare apărute în perioada premenstruală sunt următoarele:
- o scădere bruscă a nivelurilor estrogenilor şi progesteronului, cu un peak în concentraţia aldosteronului în sânge, cu implicaţii în echilibrul electroliţilor şi deci cu consecinţe asupra variaţiilor în presiunea endolimfei;
- hipotiroidismul secundar;
- creşterea vâscozităţii sângelui.
Schucknecht a diferenţiat trei forme de VPPB:
- forma autolimitantă, cea mai frecventă, care se rezolvă spontan în câteva săptămâni;
- forma recurentă, cu numeroase recăderi după perioade de remisiuni;
- forma permanentă, care persistă mai mult de un an şi nu răspunde la tratamentul de repoziţionare corect efectuat.
Afecţiunea este uşor de diagnosticat de clinician, fără a fi necesare investigaţii costisitoare, cum ar fi tomografia computerizată sau rezonanţa magnetică nucleară şi, mai mult decât atât, poate fi realmente tratată cu o simplă manevră efectuată la cabinet.
Trăsăturile caracteristice bolii, precum şi diagnosticul au fost clarificate prima dată în 1952 de Dix şi Hallpike.
În literatura medicală, primele descrieri ale vertijului poziţional indus sunt atribuite întâi lui Adler şi apoi lui Barany, care, în 1921, au descoperit că este vorba despre o afectare a organelor urechii interne, care conţin otoliţi. Barany a recunoscut câteva dintre manifestările cardinale ale bolii, cum ar fi nistagmusul cu componenta torsionară şi verticală, durata scurtă a nistagmusului, precum şi fatigabilitatea nistagmusului şi a vertijului, nereuşind totuşi să coreleze debutul nistagmusului cu manevra de poziţionare. El a declanşat vertijul la o femeie de 27 de ani întorcându-i capul dintr-o parte în cealaltă brusc, în poziţia culcat pe spate, şi a notat că „a apărut un nistagmus rotator spre dreapta, cu o componentă verticală spre vertex care, dacă pacienta se uita înspre dreapta era pur rotator şi dacă pacienta se uita înspre stânga era pur vertical“.
În 1952, Margaret Dix (1911-1981) şi Charles Hallpike (1900-1979) au realizat un studiu pe o sută de bolnavi la Spitalul Queen Square, descriind astfel simptomatologia şi un test de provocare pentru ceea ce ei denumeau „nistagmusul poziţional al tipului poziţional benign“. Ei au notat simptomele următoare: „Din anamneza bolnavului a rezultat că senzaţia de ameţeală a survenit când se întindea în pat sau când se întorcea de pe o parte pe alta în pat sau dacă această poziţie era luată în timpul zilei, de exemplu când se întindea sub maşină ca să repare ceva sau dacă îşi dădea capul pe spate ca să zugrăvească plafonul casei“. Ca test diagnostic, ei au notat următoarele: „Pacientul este aşezat iniţial pe o canapea cu capul rotit spre una dintre părţi şi este pus să menţină privirea fixă pe fruntea examinatorului. În acel moment, examinatorul apucă capul pacientului ferm între două mâini şi brusc îl apleacă pe spate în poziţia critică.“ Asemenea lui Barany, ei au notat apariţia unui nistagmus torsional, cu polul superior al ochiului bătând spre pământ şi care dispare la repetarea manevrei. În plus, Dix şi Hallpike au observat că acest nistagmus are o perioadă de latenţă până când apare, de aproximativ 5 secunde, intensitatea lui creşte iniţial, pentru ca mai apoi să scadă, iar la aducerea pacientului în poziţia şezut nistagmusul îşi schimbă sensul. Pentru a elimina posibilitatea ca răspunsul să fie indus de o ocluzie vasculară determinată de rotaţia gâtului, ei au testat pacienţii cu un dispozitiv special. Citron şi Hallpike au fabricat o platformă specială, care permitea trecerea pacientului din poziţia şezut în poziţia Trendelenburg, cu capul rotit spre una dintre părţi.
În încercarea de a explica latenţa şi fatigabilitatea nistagmusului din cadrul VPPB, Hall şi colaboratorii săi de la Universitatea London din Ontario, Canada, şi mai apoi Epley, un practician otolog din Portland, Oregon (SUA), au realizat modele ale canalelor semicirculare şi au propus faptul că VPPB ar putea fi mai bine explicat prin teoria particulelor care plutesc libere în interiorul canalului semicircular posterior. Ei au susţinut că mecanismul de apariţie al VPPB are la bază conceptul de fatigabilitate a nistagmusului. Astfel, forma cu nistagmus nonfatigabil era considerată a fi rezultatul depozitelor de otoliţi fixaţi pe cupulă, în timp ce forma fatigabilă era atribuită mişcării particulelor în interiorul lumenului canalului semicircular posterior. Această teorie a fost cunoscută sub denumirea de teoria canalolitiazică şi explică astfel latenţa, fatigabilitatea, reversibilitatea şi epuizarea nistagmusului caracteristic VPPB în timp.
Pe de altă parte, tot la Universitatea London, Parnes şi Mc Clure, în încercarea de a realiza ocluzia chirurgicală a canalului semicircular posterior, au observat şi fotografiat otoconiile libere din compartimentul endolimfatic.
Bazat pe propriile modele, Epley a propus un set controlat de mişcări ale capului, pe care l-a denumit procedura de repoziţionare canaliculară - manevra Epley.
VPPB este o formă de vertij paroxistic. Definim noţiunea de vertij paroxistic ca fiind senzaţia de rotire apărută brusc, ca urmare a schimbării poziţiei capului în raport cu gravitaţia. VPPB este o afecţiune a urechii interne caracterizată prin episoade repetate de vertij poziţional.
Începând din 1979, când s-a demonstrat prima dată prezenţa „particulelor plutitoare“, atenţia lumii ştiinţifice s-a îndreptat către acest aspect, încercând să elucideze originea, comportamentul acestora şi relaţia cu simptomatologia clinică.
Apariţia VPPB se datorează unui exces de fragmente otoconiale în endolimfa vestibulului, care se formează fie posttraumatic, fie prin fragmentarea în exces a otoliţilor sau prin incapacitatea celulelor întunecate de a fagocita aceste fragmente produse în mod fiziologic.
Prezenţa otoliţilor în endolimfă este urmată de deplasarea acestora în punctul cel mai decliv al sistemului endolimfatic. La mişcarea capului şi la întoarcerea spre partea respectivă, ele vor ajunge în canalul semicircular posterior, de obicei, unde nu trebuie să existe otoliţi. Vor apărea astfel modificări hidrodinamice în endolimfa canalului, urmate de îndoirea cililor sub acţiunea curentului endolimfatic şi de declanşarea unor potenţiale de acţiune în nervul vestibular. Această stimulare a unui singur nerv vestibular explică dezechilibrul informaţional de la nivelul nucleilor vestibulari din partea dreaptă şi cea stângă, consecinţa fiind apariţia nistagmusului şi a senzaţiei de vertij.
Actualmente, este universal acceptat că particulele din endolimfă îşi au originea în utriculă, fiind de fapt otoconii care, spontan sau în urma afectării directe (infecţii, tulburări circulatorii) ori indirecte (traumatisme), se fragmentează şi devin libere în endolimfă (figura 1).

În acest mediu, otoconiile au tendinţa de a aluneca odată cu mişcările capului într-unul dintre canalele semicirculare, cel mai frecvent în canalul semicircular posterior, datorită poziţiei şi orientării acestuia.
Din acest moment, există două variante de evoluţie: fie particulele se agregă, dând naştere unei particule mai mari care atinge o masă critică, putând induce simptomatologia specifică VPPB, fie particulele pot adera la cupula canalului semicircular în care se află.
Ca urmare a acestor descoperiri, au apărut cele două teorii referitoare la patogenia VPPB:
1. Teoria cupulolitiazică, descrisă de Harold Schucknecht (1969), care susţine că particulele aderă la cupula unui canal semicircular, exercitând o forţă gravitaţională asupra cupulei şi astfel prin stimularea cililor celulelor receptoare produc senzaţia de mişcare.
2. Teoria canalolitiazică, descrisă de Mc Clure (1970), Hall (1979) şi Barnes (1990), care susţine că particulele plutesc libere în interiorul canalelor semicirculare. Ele au tendinţa de a gravita în interiorul canalului semicircular posterior, de obicei acesta fiind situat în partea cea mai declivă a labirintului, atât în timpul ortostatismului, cât şi în momentul decubitului dorsal. Odată intrate în canal, bariera cupulară situată la capătul ampular al canalului blochează ieşirea particulelor înspre utriculă, astfel ele devenind prinse ca într-o capcană, putând părăsi canalul doar prin capătul neampular (figura 2).
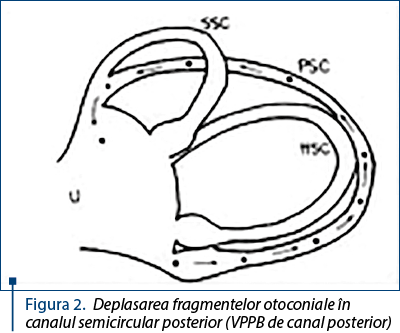
Agrawal şi Parnes au descoperit aceste particule plutitoare la 30% din urechile operate pentru VPPB de canal posterior.
În timp, aceste particule se acumulează şi ating masa critică, care poate disloca cupula. Concomitent, mişcări specifice ale capului în planul canalului afectat, combinate cu mişcări care aliniază canalul în plan vertical, permit particulelor să graviteze înspre pământ, determinând o forţă hidrodinamică de tracţiune care induce un curent endolimfatic şi cupula se îndoaie, astfel stimulându-se celulele ciliate vestibulare. Această stare patologică activează reflexul vestibulo-ocular al canalului semicircular afectat, declanşând nistagmusul. În acelaşi timp, central apare o iluzie a mişcării – şi anume vertijul. Acesta se termină când mişcările de provocare se opresc, particulele ating limita inferioară până la care se pot deplasa sub acţiunea gravitaţiei şi cupula revine în poziţia de repaus.
VPPB asociat cu cupulolitiază determină simptomatologie când capul se află sub orizontală, ceea ce cauzează deflexia cupulei canalului posterior. Vertijul şi nistagmusul apar, în acest caz, imediat ce pacientul este aşezat în poziţia provocatoare şi persistă atât timp cât este menţinută poziţia, deoarece cupula rămâne deflectată. Teoria cupulolitiazică nu explică suficient durata scurtă, inversarea sensului nistagmusului şi nici natura paroxistică a afecţiunii.
Teoria canalolitiazică explică cele cinci caracteristici ale nistagmusului din VPPB. Astfel:
- Latenţa nistagmusului reprezintă durata necesară particulelor să se plimbe prin canalul semicircular ca urmare a acţiunii gravitaţiei. De asemenea, interacţiunea otoconiilor cu pereţii canalului se presupune a explica variabilitatea duratei şi a latenţei de apariţie a simptomatologiei şi nistagmusului.
- Durata nistagmusului reprezintă timpul necesar ca particulele să ajungă în partea cea mai declivă a canalului, parcurs care determină existenţa nistagmusului în tot acest timp al stimulării unei singure urechi.
- Direcţia verticală şi torsională a nistagmusului este explicată prin mişcarea ochilor la stimularea nervului vestibular posterior la animalele de laborator. Observaţia că nistagmusul este mai vertical dacă pacientul priveşte în sens opus urechii celei mai declive şi mai torsional dacă priveşte spre aceeaşi ureche este de asemenea demonstrată la stimularea nervului vestibular inferior la animalele experimentale, această stimulare a nervului vestibular inferior ducând la contracţia muşchiului oblic superior şi a dreptului inferior contralateral. Suma forţelor de tracţiune acţionate de aceşti muşchi dă direcţia nistagmusului.
- Inversarea sensului nistagmusului când pacientul revine în poziţia iniţială se datorează mişcării inerţiale a particulelor în sens invers direcţiei iniţiale, deci către ampula canalului semicircular, determinând o deflexiune ampulopetă a cupulei.
- Fatigabilitatea nistagmusului odată cu repetarea manevrei Dix-Hallpike este explicată prin dispersia materialului în interiorul canalului.
Orice fel de afecţiune sistemică sau condiţie capabilă să genereze dislocarea otoconiilor poate fi făcută responsabilă de apariţia VPPB. Detaşarea otoconiilor şi formarea particulelor minerale cu densitate crescută în canalele semicirculare este cauza principală a VPPB, deşi compoziţia chimică a acestor particule nu este pe deplin cunoscută.
Clasificarea vertijului paroxistic poziţional benign se face după mai multe criterii:
-
după lateralitate:
- drept
- stâng
-
după numărul de canale semicirculare implicate:
- unicanalar
- bicanalar.
Dacă sunt afectate mai multe canale semicirculare concomitent, de obicei sunt afectate canalele posterior şi lateral.
Particulele se pot localiza temporar şi în braţul comun al canalelor posterior şi anterior. În acest caz întâlnim un nistagmus pur torsionar care, în timpul manevrei Dix-Hallpike, va bate înspre urechea sănătoasă, iar în momentul revenirii pacientului în poziţia şezând va bate spre urechea bolnavă.
- multicanalar - clinic apare un nistagmus fin orizontal sau care bate contralateral, la o persoană cu diagnostic clar de VPPB de canal posterior.
-
după etiopatogenie:
- canalolitiazic
- cupulolitiazic
- vestibulolitiazic - sunt puţine date în literatură privind incidenţa acestei ultime forme. Aceasta este o condiţie ipotetică, dar demonstrată de studii morfopatologice în care particulele sunt prezente pe faţa vestibulară a cupulei.
Atunci când capul se mişcă, unele particule migrează din vestibul în ampulă, impactând astfel cupula. Mecanismul se presupune a fi cupulolitiaza, iar nistagmusul care apare este persistent, dar intermitent, deoarece particulele sunt într-o continuă mişcare. Până acum nu s-a stabilit un tratament eficace pentru acest tip de VPPB.
-
după vârsta de debut:
- VPPB al adultului
- VPPB al vârstnicului
- VPPB al copilului - rar întâlnit, la această vârstă fiind mult mai frecvent vertijul paroxistic al copilăriei.
Vertijul paroxistic al copilăriei este caracterizat prin apariţia unor scurte episoade de vertij şi nistagmus cu debut în jurul vârstei de 4 ani (Finkelhor & Harker, 1987). Sindromul a fost descris prima dată de Basser (1964) şi apoi mai târziu de Koenigsberger (1970) şi este caracterizat clinic de atacuri recurente cu comportament ciudat, în care copilul care se joacă sau stă devine dintr-odată înspăimântat şi caută să se apuce de ceva, să nu cadă. Copilul nu îşi pierde cunoştinţa, dar este ameţit şi poate vomita.
Durata atacurilor este mai mică de un minut, iar cefaleea poate acompania sau urma atacurilor. Copilul poate spune ca are impresia că se învârte casa sau că el se învârte, că pereţii sau tavanul cad peste el.
Nu există simptomatologie auditivă în aceste cazuri, iar testele vestibulare sunt normale.
Episoadele acestea se intensifică în apariţie până la unu-două pe lună, apoi se reduc până la dispariţie, pentru ca mai apoi, în jurul vârstei de 10 ani, să reapară. Unii dintre aceşti copii pot dezvolta migrenă tardiv.
Deşi nu este cunoscută etiologia atacurilor de vertij paroxistic la copii, se ia în considerare ca factor paroxistic declanşator un atac ischemic la nivelul circulaţiei trunchiului cerebral sau al cerebelului. Acesta ar putea explica absenţa simptomatologiei auditive, răspunsul caloric normal, cefaleea asociată şi debutul ulterior al migrenei.
-
după etiologie:
- primar, idiopatic
- secundar.
-
după numărul de recurenţe apărute:
- VPPB nerecurent
- VPPB recurent.
-
după prezenţa simptomatologiei intercritice:
- acut
- cronic.
-
după prezenţa nistagmusului la manevrele de provocare:
- VPPB obiectiv (forma clasică)
- VPPB subiectiv.
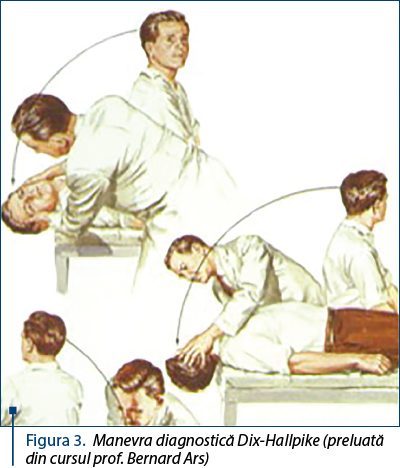
Manevra Dix-Hallpike constituie standardul de aur în diagnosticarea VPPB de canal posterior, de aproape 50 de ani.
Suspiciunea de VPPB este confirmată prin examenul clinic: în poziţia Dix-Hallpike de partea respectivă (figura 3), după o latenţă de 2-20 de secunde, apare nistagmus intens, orizonto-rotator geotropic, însoţit de vertij. Acest nistagmus, ca şi senzaţia de vertij se epuizează dacă se menţine poziţia capului aproximativ un minut (fatigabilitate). La revenirea în şezut, pacientul poate prezenta nistagmus cu sens opus sau nistagmus inferior, mai puţin sever, epuizabil. Repetarea manevrei declanşatoare demonstrează adaptabilitatea nistagmusului poziţional benign, caracteristică patognomonică a acestei afecţiuni.
Investigaţiile paraclinice audiovestibulare relevă de obicei rezultate normale. Totuşi, se poate întâlni hipoacuzia neurosenzorială unilaterală, ca şi hipovalenţa vestibulară unilaterală la proba calorică, ambele modificări de partea vestibulului afectat.
Examenul clinic stabileşte diagnosticul în cazul VPPB, putând sugera chiar canalul semicircular afectat (tabelul 1).

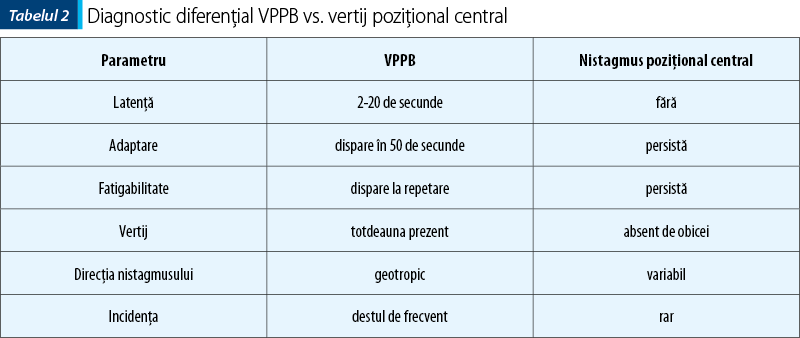
În plus, observarea atentă a caracteristicilor nistagmusului permite diferenţierea VPPB de vertijul poziţional de origine centrală (tabelul 2).
În practica medicilor de familie din SUA s-a raportat o valoare predictivă pozitivă de 83% şi una negativă de 52% a manevrei Dix-Hallpike. De aceea, un test Dix-Hallpike negativ nu elimină definitiv diagnosticul de VPPB de canal posterior. Ca urmare a valorii predictive negative mici, s-a sugerat că manevra ar trebui să fie repetată în cadrul a două vizite separate la clinician, pentru a confirma diagnosticul şi pentru a evita rezultatele fals negative.
Factorii care pot afecta acurateţea metodei sunt:
- viteza mişcărilor efectuate în timpul testului;
- momentul zilei în care se efectuează testul;
- unghiul dintre planul occiputului şi orizontală;
- experienţa examinatorului.
Pacienţii cu obezitate de gradul III sunt greu de examinat de către un singur examinator şi în acest caz este necesar un ajutor. Cei cu diverse limitări fizice beneficiază de mese de examinare speciale (paturile Stryker Cicle), care uşurează manevra şi o fac să se desfăşoare în condiţii de siguranţă.
Manevra diagnostică trebuie evitată în anumite circumstanţe. Cu toate că nu sunt raportate cazuri de insuficienţă vertebro-bazilară apărută la efectuarea manevrei, totuşi clinicienii trebuie să ia în considerare riscul de accident vascular la pacienţii cu factori de risc. La aceşti pacienţi (stenoze cervicale, cifoscolioze severe, sindrom Down, artrită reumatoidă avansată, lombalgii, spondilită ankilopoietică, obezitate accentuată), unii autori recomandă efectuarea Testului arterei vertebrale înainte de poziţionarea pacientului în poziţia declanşatoare, pentru a fi siguri că nu există riscul compresiei arterei vertebrale. Posibilitatea de apariţie a unui accident vascular nu trebuie minimalizată.
Testul arterei vertebrale - în cadrul acestui test, pacientul, aflat în poziţie şezut de preferat, imprimă capului o mişcare de flexie extremă şi rotaţie de o parte şi apoi o mişcare de extensie extremă. Rezultatele pozitive pentru compresia arterei vertebrale la acest test sunt: ameţeala persistentă, diplopia, greaţa, vorbirea afectată. Este important de amintit că artera vertebrală irigă trunchiul cerebral, urechea internă, cerebelul şi cortexul vizual. La unii indivizi cu VPPB, la efectuarea acestei manevre pot apărea semne uşor pozitive şi tranzitorii pe parcursul câtorva secunde. Dacă semnele nu dispar, clinicianul trebuie să fie parcimonios în privinţa efectuării manevrei Dix-Hallpike.
Testul roll („supine roll test“)
VPPB de canal semicircular orizontal ocupă locul al doilea ca frecvenţă de apariţie, după VPPB de canal posterior.
Supine roll test reprezintă o manevră imaginată de McClure şi Pagnini, care detectează litiaza de canal semicircular orizontal.
Pacientul este adus în decubit dorsal, cu capul ridicat la 30 de grade. Apoi, capul este rotit rapid spre dreapta şi apoi spre stânga cu 90 de grade, trecând prin poziţia iniţială, astfel încât urechea pacientului să ajungă să se sprijine de masa de examinare. În acest timp, examinatorul observă apariţia nistagmusului. Rotirea capului în cealaltă parte se face numai după ce nistagmusul indus a dispărut.
Nistagmusul în cazul VPPB de canal lateral este pur orizontal, fără vreo componentă rotatorie, debutează după o perioadă mai scurtă de latenţă, creşte în magnitudine pe măsură ce se menţine poziţia declanşatoare, este mai puţin susceptibil la fatigabilitate la repetarea testului, este mai intens şi durează mai mult, dar nu depăşeşte un minut. Creşterea în amplitudine şi durata nistagmusului reflectă acţiunea mecanismelor centrale de stocare a velocităţii nistagmusului.
Vertijul este mai intens decât cel întâlnit în VPPB de canal posterior şi mulţi pacienţi au greaţă şi necesită tratament antiemetic după efectuarea manevrei.
Două tipuri de nistagmus pot apărea în VPPB de canal orizontal:
- nistagmusul geotropic (care bate spre pământ)
În cele mai multe cazuri, rotirea capului spre urechea afectată determină apariţia nistagmusului care bate spre urechea aflată spre pământ. Când pacientul este întors spre cealaltă parte, sănătoasă, apare un nistagmus tot geotropic, dar mai puţin intens. Aşadar, numai sensul lui se modifică. Canalul afectat este cel de partea căruia se obţine nistagmusul cel mai amplu şi vertijul cel mai intens. Durata simptomatologiei este de circa 20-30 de secunde.
- nistagmusul apogeotropic (care bate în direcţie opusă pământului)
Mult mai rar, poate apărea un nistagmus orizontal, care bate spre urechea aflată superior, când capul este rotit spre dreapta sau spre stânga, dar de intensitate diferită. Când capul pacientului este înclinat spre partea afectată, mişcarea cupulei va avea o deflexie ampulofugă (inhibitorie), provocând nistagmus apogeotropic. O înclinare a capului pe partea opusă va crea o deflexie ampulopetă (stimulatorie), ducând astfel la un nistagmus mai puternic, dar tot apogeotropic. Deci rotirea capului înspre partea afectată va da naştere unui răspuns mai slab.
Dacă nistagmusul este geotropic, particulele sunt situate în braţul lung al canalului orizontal, relativ la distanţă faţă de ampulă. Acest tip de nistagmus va „obosi“ în timp şi, în general, indică canalolitiaza, în timp ce nistagmusul apogeotropic este persistent şi indică, în general, cupulolitiaza.
Dacă nistagmusul este apogeotropic, particulele pot fi situate în braţul lung al canalului aproape de ampulă sau pe partea opusă cupulei, fie plutind libere în endolimfă, fie fiind ataşate de cupulă.
Pe de altă parte, transformarea formei apogeotropice în forma geotropică în urma manevrelor de provocare sau de repoziţionare confirmă ipoteza canalolitiazei, deoarece acest fenomen este strict legat de modificarea poziţiei particulelor în canalul lateral. În schimb, teoria cupulolitiazică explică mai bine schimbarea continuă a direcţiei nistagmusului apogeotropic.
Pacienţii cu afectarea canalului semicircular orizontal pot avea nistagmus spontan. Acest nistagmus pseudospontan este puternic modulat de poziţia capului şi de mişcare. În general este de intensitate mică şi bate înspre partea sănătoasă în cazul VPPB geotropic şi înspre partea afectată în cazul VPPB apogeotropic. El poate fi provocat de mişcări moderate de head-shaking.
Există ipoteze conform cărora cupulolitiaza ar juca un rol mai important în afectarea canalului semicircular orizontal decât în cea a canalului posterior. În această situaţie, particulele fiind aderente la cupulă, vertijul este adesea intens şi persistă atât timp cât capul este în poziţie stimulatoare şi nu cedează la repetarea manevrelor.
Conform studiilor, nu s-au înregistrat reacţii adverse la această manevră, dar pacienţii care nu au putut tolera poziţiile declanşatoare au fost excluşi.
Trebuie avută grijă la efectuarea manevrei în cazul pacienţilor cu stenoze cervicale, cifoscolioze, artrite reumatoide, boală Paget, spondilită ankilopoietică sau lombalgii.
Manevra de hiperextensie a capului ("head-hanging")
VPPB de canal anterior este o variantă rară, dată fiind poziţia anatomică particulară a acestui canal, care face improbabilă intrarea otoliţilor în acest canal semicircular. Pe de altă parte, „autocurăţarea“ canalului superior de particule este facilitată de localizarea braţului său posterior direct la nivelul canalului comun.
Diagnosticul se pune tot pe baza apariţiei nistagmusului la manevra Dix-Hallpike efectuată bilateral sau la manevra de hiperextensie a capului, pacientul fiind în decubit dorsal, capul fiind la un unghi de 30 de grade sub planul mesei.
Nistagmusul are o componentă rapidă care aduce globul ocular în jos, spre bărbie, şi o componentă mică torsională, adesea greu de sesizat fără ajutorul ochelarilor Frenzel/camerei în infraroşu. Predominanţa componentei verticale faţă de cea torsională este justificată prin geometria diferită a canalelor şi prin calcularea angulaţiei vectorilor gravitaţionali. Prezenţa şi sensul componentei torsionale rămân încă o temă de dezbatere, părerile nefiind unanime până în prezent.
Canalul semicircular posterior drept este în acelaşi plan cu canalul semicircular superior stâng şi viceversa. Ca urmare, în poziţia Dix-Hallpike cu capul rotit spre dreapta poate apărea un nistagmus cu o componentă verticală inferioară (spre bărbie) şi o componentă torsională direcţionată spre urechea situată cel mai sus, deci stânga în cazul acesta, fiind în sens opus faţă de cel care ar apărea în VPPB de canal posterior drept.
La revenirea pacientului în poziţia iniţială nu se observă nistagmusul inversat, dar pacientul se plânge de vertij sau ameţeală.
Nistagmusul care bate vertical inferior, spre bărbie, trebuie diferenţiat de nistagmusul central. Dacă este vorba despre o cauză centrală, debutul nistagmusului este imediat, fără latenţă, fatigabilitatea este mai rapidă, pacientul nu prezintă vertij şi nu există mai multe episoade (tabelul 3).

Astfel, direcţia nistagmusului şi partea spre care este rotit capul indică tipul canalului implicat. În VPPB de canal posterior drept, în timpul manevrei Dix-Hallpike executate pe partea dreaptă, nistagmusul apare în direcţia acelor de ceas, spre deosebire de partea stângă, când nistagmusul apare în sens invers acelor de ceas (sens trigonometric). VPPB de canal anterior poate fi detectat atunci când observăm că, în timpul manevrei Dix-Hallpike executate pe partea dreaptă, nistagmusul are sens opus acelor de ceas, iar dacă este vorba de implicarea CSS stâng, nistagmusul bate în sensul acelor de ceas în timpul manevrei executate cu capul rotit pe partea stângă.
Conflict of interests: The author declare no conflict of interests.