Henoch-Schönlein purpura is the most common immune vasculitis in the pediatric population, with a maximum incidence in the age group of 2-8 years. Skin lesions are the predominant clinical manifestation, with specific distribution and those may be accompanied by articular, gastrointestinal, renal, or rarely neurological and testicular manifestations. The disease has a self-limiting character, the short-term prognosis being influenced by the severity of the digestive involvement (upper or lower digestive haemorrhage) and the long-term prognosis is related to the degree of renal impairment. We present the case of a Henoch-Schönlein-diagnosed teenager with cutaneous, digestive, renal involvement associated with discrete neurological manifestations and with a recent history of testicular torsion.
Purpură Henoch-Schönlein. Prezentare de caz
Henoch-Schönlein purpura. Case presentation
First published: 07 iunie 2017
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Pedi.46.2.2017.811
Abstract
Rezumat
Purpura Henoch-Schönlein este cea mai frecventă vasculită imună întâlnită în populația pediatrică, având o incidență maximă în grupa de vârstă 2-8 ani. Leziunile cutanate sunt cel mai des constatate și pot fi însoțite de manifestări articulare, gastrointestinale, renale sau, mai rar, neurologice și testiculare. Boala are un caracter autolimitant, prognosticul pe termen scurt fiind influențat de severitatea afectării digestive (gradul hemoragiilor digestive superioare sau inferioare), iar cel pe termen lung fiind în relație cu gradul afectării renale. Prezentăm cazul unui adolescent diagnosticat cu purpură Henoch-Schönlein cu afectare cutanată, digestivă și renală, asociată unor discrete manifestări neurologice și cu un istoric recent de afectare testiculară (torsiune de testicul operată).
Cuvinte-cheie: purpură Henoch-Schönlein, vasculită imună, copil
Introducere
Purpura Henoch-Schönlein este o vasculită sistemică a vaselor mici, necrotizantă, non-granulomatoasă, leucocitoclastică, cu etiologie încă necunoscută, dar posibil cu implicarea unor variate antigene bacteriene, virale, medicamentoase sau alimentare, mediată de formarea unor complexe imune circulante (IgA1-hipoglicozilată, anticorpi IgG anti-IgA1 hipoglicozilată și CD89) și de activarea complementului(1,6).Pe lângă manifestările clinice tipice - leziuni cutanate, manifestări articulare, gastrointestinale și renale - au mai fost citate în literatură și manifestările neurologice sau ale aparatului genital masculin. Sindromul encefalopatiei reversibile posterioare (manifestat prin: greață, vărsături, alterarea stării de conștiență, convulsii, tulburări de vedere sau deficite motorii) are ca substrat fiziopatologic edemul substanței cenușii, dar în special al celei albe, predominant din regiunea posterioară a encefalului, edem obiectivat cu ajutorul investigațiilor radio-imagistice cranio-cerebrale. Mecanismele prin care apare edemul cerebral în cazul pacienților cu purpură Henoch-Schönlein pot fi reprezentate de: obliterarea lumenului vaselor sangvine cerebrale ca urmare a îngroșării peretelui vascular, necroza și discontinuitatea acestui perete cu hemoragie cerebrală secundară, creșterea bruscă a presiunii arteriale cu depășirea mecanismelor vasomotorii protectoare și a barierei hematoencefalice, disfuncția renală, tulburările hidroelectrolitice și, nu în ultimul rând, conduita terapeutică(4).
În ceea ce privește manifestările de la nivelul aparatului genital masculin, au fost raportate cazuri (rare) de epididimită/orhită asociate purpurei Henoch-Schönlein, care sunt de obicei autolimitante, fără a cauza infertilitate secundară. Manifestările clinice sunt de obicei bilaterale și includ durere, tumefacție și eritem scrotal, iar din punct de vedere ultrasonografic se obiectivează edemul peretelui scrotal cu mărirea de volum a epididimului, prezența hidrocelului, însă cu păstrarea circulației sangvine fiziologice la nivelul testiculului afectat. Este foarte importantă diferențierea afectării testiculare din acest tip de purpură, care are o evoluție favorabilă sub corticoterapie și/sau antibioterapie, de adevărata torsiune de testicul, care impune o atitudine chirurgicală urgentă(7).
Am examinat pacientul D.A., de sex masculin, în vârstă de 17 ani și 5 luni, din mediul rural, care se internează în Clinica II Pediatrie a Spitalului Clinic de Urgență pentru Copii „Sf. Maria” Iași în data de 28.03.2017 prin transfer de la Spitalul de Boli Infecțioase Iași cu următoarele semne și simptome: scaune apoase, dureri abdominale, vărsături alimentare și erupție maculo-papulară eritemato-purpurică.
Din antecedentele heredo-familiale reținem că atât cele două surori, cât și tatăl sunt aparent sănătoși, negând contactul cu boli infecto-contagioase și tuberculoza.
Din antecedentele personale patologice ale pacientului reținem că la vârsta de 4 ani a fost diagnosticat cu hipotrofie staturo-ponderală (G:-2,4 DS; T:-2,2 DS) și fractură supracondiliană a humerusului stâng, pentru care s-au efectuat reducere ortopedică și imobilizare gipsată; la vârsta de 10 ani a suferit o policontuzie prin cădere de la aproximativ 2 metri soldată și cu plagă penetrantă în regiunea lombară stângă cu retenție de corp străin (așchie de lemn) - operată; la vârsta de 16 ani a fost diagnosticat cu apendicită acută flegmonoasă, pentru care s-a efectuat apendicectomie; în timpul explorării anselor intestinale s-a evidențiat prezența unui diverticul Meckel și s-a practicat, de asemenea, rezecția segmentară a ansei ileale portante a diverticulului, cu anastomoză ileală termino-terminală; la vârsta de 17 ani (cu o lună anterior prezentării actuale) pacientul a fost diagnosticat cu torsiune de testicul stâng, pentru care s-a efectuat detorsionare manuală, cu extirpare incidentală a hidatidei Morgagni stângi.
În ceea ce privește comportamentul față de mediu și condițiile de viață, adolescentul locuiește cu bunicii, în condiții bune, este elev în clasa a X-a, neagă fumatul și consumul de alcool sau droguri.
Istoric: debutul simptomatologiei a avut loc brusc, cu aproximativ trei zile anterior prezentării la spital, prin vărsături alimentare, scaune apoase (6 scaune/24 ore), epigastralgii și inapetență. La internarea în Spitalul de Boli Infecțioase, pacientul prezenta paloare cutaneo-mucoasă importantă, cu o erupție maculo-papulară eritemato-purpurică la nivelul fețelor dorsale ale picioarelor și periarticular tibio-tarsian bilateral. La aproximativ 48 de ore de la internarea la Spitalul de Boli Infecțioase a apărut tumefierea dureroasă a articulației tibio-tarsiene stângi și artralgii la nivelul genunchiului stâng. S-a efectuat reechillibrare hidro-electrolitică parenterală, s-a inițiat tratament antibiotic și simptomatic cu temporizarea corticoterapiei, solicitându-se transfer într-o clinică de pediatrie.
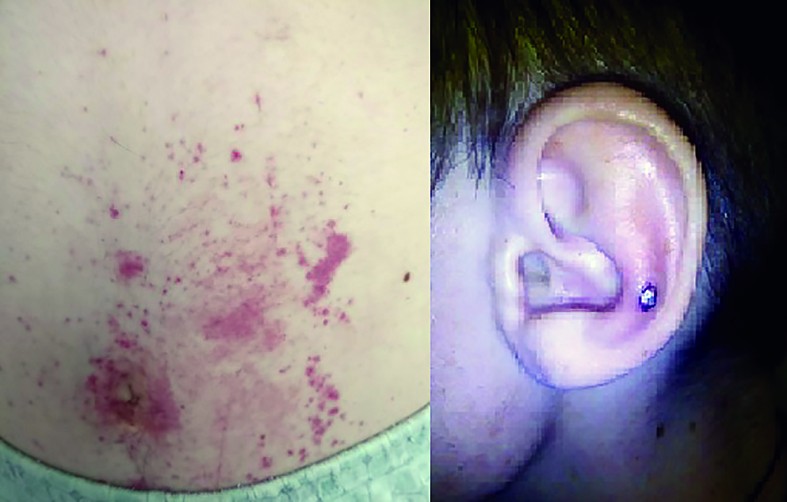
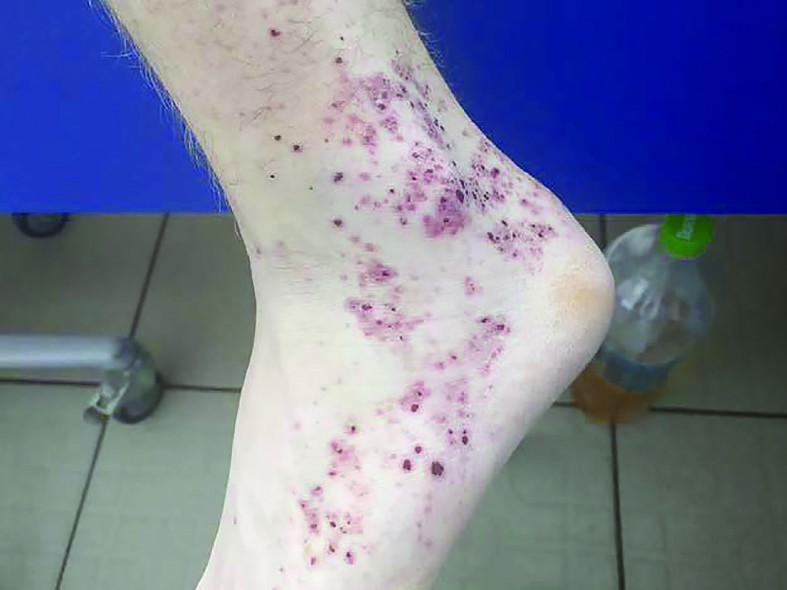
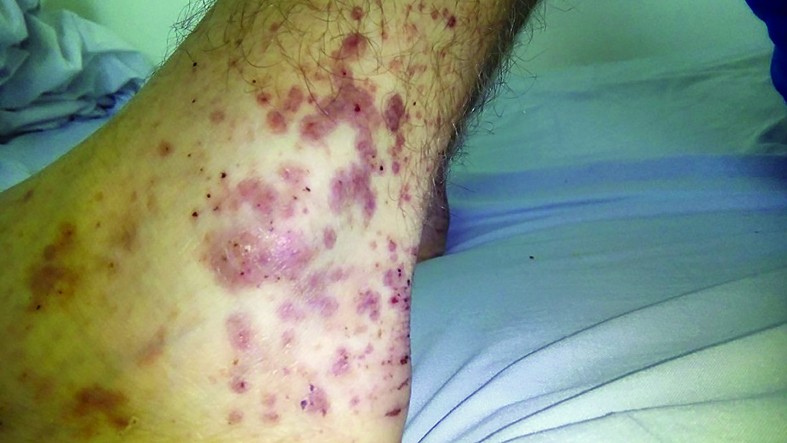
La examenul clinic obiectiv pe aparate și sisteme de la prezentarea în Clinica II Pediatrie Iași reținem următoarele aspecte cu caracter patologic: stare generală influențată, hipotrofie ponderală (G=-2,41 DS), dar normostatural (T=-1,85 DS), paloare cutaneo-mucoasă, multipli nevi pigmentari diseminați pe întreaga suprafață corporală, erupție maculo-papulară eritemato-purpurică, persistentă la vitropresiune, la nivelul unei treimi inferioare a gambelor, periarticular tibio-tarsian bilateral și pe fețele dorsale ale picioarelor (figura 1 a, b, c); pacientul mai prezintă o cicatrice postapendicectomie la nivelul fosei iliace drepte și o cicatrice postoperatorie la nivelul regiunii lombare stângi, ambele normal consolidate și fără semne inflamatorii. S-au mai decelat, de asemenea, tumefierea dureroasă a articulației tibio-tarsiene stângi și artralgii la nivelul genunchiului stâng. Cardio-pulmonar a fost normal din punct de vedere clinic, cu o frecvență respiratorie de 19 respirații/minut, frecvență cardiacă de 60 bătăi/minut și tensiune arterială 145/70 mmHg. Abdomenul era suplu, mobil cu mișcările respiratorii, dureros difuz atât spontan, cât și la palpare, cu maximum de intensitate în epigastru; la palparea abdomenului, pacientul prezintă o ușoară apărare musculară; tranzitul intestinal era accelerat, scaunele erau apoase, însoțite de grețuri și vărsături alimentare. Declarativ, micțiunile sunt prezente, urinele sunt normocrome și fără acuze subiective în ceea ce privește aparatul reno-urinar; de asemenea, lojele renale sunt nedureroase la percuție.
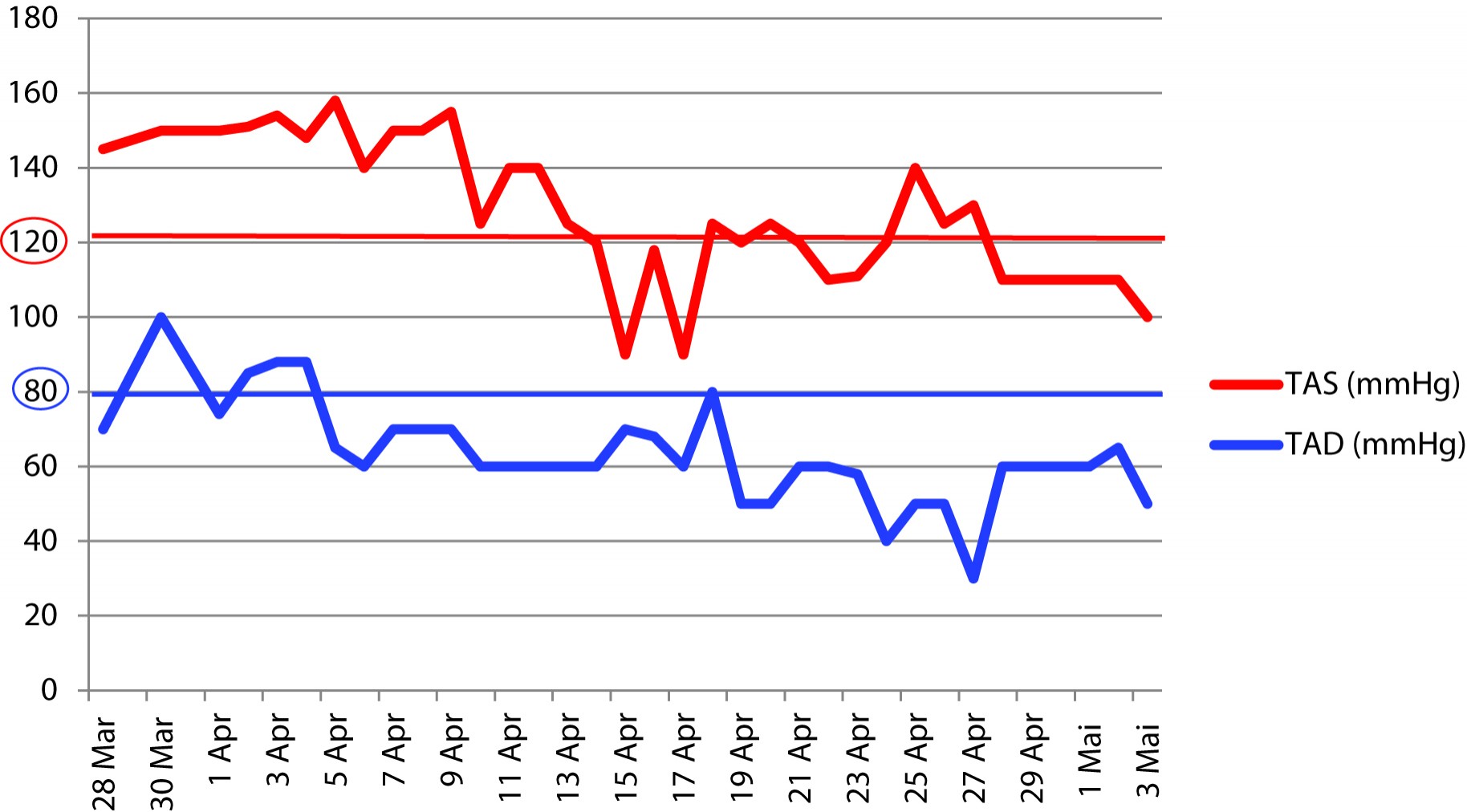
Pe parcursul spitalizării, starea pacientului s-a agravat, au apărut elemente eruptive noi, interesând membrele inferioare, membrele superioare, abdomenul (periombilical), toracele posterior, fața și pavilioanele urechilor. Leziunile nu dispar la vitropresiune, se află în diferite stadii de evoluție, unele au aspect necrotic (la nivelul pavilionului auricular stâng). Accentuarea erupției a fost însoțită de artralgii, tumefacții articulare, dureri abdominale colicative, scaune melenice inițial, apoi scaune apoase cu sânge proaspăt, vărsături cu sânge proaspăt, cu înrăutățirea stării generale, motive pentru care pacientul a fost transferat în secția de terapie acută, unde a primit îngrijiri 5 zile. Odată cu agravarea stării generale, pacientul a început să prezinte valori mari ale tensiunii arteriale (figura 2), persistente inițial sub tratament antihipertensiv, însă cu normalizare după două zile de la administrarea ultimei pulsații de metilprednisolon.
Din punct de vedere paraclinic, la internare pacientul prezenta leucocitoză (21.670/mmc), neutrofilie (84,9%) și sindrom inflamator (VSH=20 mm/1h; CRP=100,17 mg/L), parametri care s-au normalizat treptat. Hipoproteinemia cu hipoalbuminemie, prezente încă de la început, s-au accentuat în evoluție, odată cu apariția proteinuriei, hematuriei și leucocituriei. Inițial, clearance-ul de creatinină era în limite normale (89,3 mL/min), apoi a crescut (143 mL/min), după care a început din nou să scadă (90,6 mL/min). Raportul Proteine urinare/Creatinină urinară a fost inițial 0,3, însă cu tendință la creștere constantă, moment în care s-a introdus în schema terapeutică enalaprilul, cu efect antiproteinuric. Tot pentru investigarea afectării renale s-au mai dozat fracția C3 a complementului (valori normale), titrul ASLO (<200 U/mL), s-a efectuat exsudat faringian, care a fost negativ pentru streptococul beta-hemolitic, celulele lupice au fost absente, anticorpii anti-ADN dublu catenar IgG au fost negativi, precum și anticorpii anti-mieloperoxidază (p-ANCA). Probele Addis repetate au relevat hematurie și leucociturie. Urocultura a fost negativă.
Ca urmare a vărsăturilor repetate, a scaunelor apoase frecvente și a aportului hidric insuficient, pacientul a mai prezentat alcaloză metabolică cu hiponatremie (126,9 mmol/L) și hipopotasemie (2,8 mmol/L), însoțite de o stare de somnolență marcată, probabil din cauza edemului cerebral determinat de tulburările electrolitice.
Calprotectina din materiile fecale a fost pozitivă, sugerând afectarea inflamatoare a intestinului, însă coproculturile repetate și testul rapid pentru rotavirus și adenovirus au fost negative. Tot negative au fost și testările pentru verotoxina 1 și 2 a Escherichia coli și toxinele A, B și GDH a Clostridium difficile. Afectarea inflamatoare intestinală a fost susținută și de ecografiile abdominale care au obiectivat lamă de lichid în fosa iliacă dreaptă (6 mm) și fosa iliacă stângă (8 mm), ansă intestinală (în mezogastru și hipogastru) cu perete îngroșat până la 8 mm, hipoecogen, cu semnal Doppler prezent și lichid adiacent cu grosime de 10 mm. La repetarea ecografiei abdominale, în hipogastru și flancul stâng persistă ansa intestinală nedilatată, însă cu perete îngroșat, stratificat, cu aspect inflamator (grosimea peretelui de 6 mm).
Examenele paraclinice au mai obiectivat o trombocitoză ușoară, coagulogramă în limite normale, cu excepția unui timp de protrombină cu 3,8 secunde peste limita superioară a normalului, anemie (hemoglobină=8,4 g/dL) normocromă normocitară, hipocalcemie și deficit imun de IgG și IgM cu valori normale ale IgA. S-au mai dozat și anticorpii antivirus hepatitic C, AgHBs, anticorpii anticitomegalovirus, antivirus Epstein-Barr și antitransglutaminază tisulară, care au fost toți cu valori negative. Consultul cardiologic și ecocardiografia susțin diagnosticele enunțate mai jos.
În urma coroborării datelor clinice, biologice și imagistice, diagnosticele pozitive sunt următoarele: purpură Henoch-Schönlein cu afectare cutanată, articulară, digestivă și renală; gastroenterită acută secundară; sindrom de deshidratare acută gradul II; hemoragie digestivă superioară; deficit imun de IgG și IgM; spasmofilie hipocalcemică; anemie normocromă normocitară; hipotrofie ponderală; hipertensiune arterială; coarctație largă de aortă; regurgitare aortică minimă; regurgitare mitrală grad I-II; prolaps de valvă mitrală anterioară.
Tratamentul în cazul acestui pacient a constat în regim igieno-dietetic, repaus la pat, reechilibrare hidro-electrolitică parenterală, antibioterapie, suplimente pentru îmbunătățirea rezistenței vasculare și hemostatice, preparate cu calciu, puls-terapie cu metilprednisolon (trei pulsații) și corticoterapie sistemică (dexametazonă, apoi hemisuccinat de hidrocortizon). În momentul scăderii în trepte a dozelor de glucocorticoizi sistemici, pacientul a prezentat un episod de hematurie macroscopică, motiv pentru care, la indicația medicului nefrolog, s-a continuat corticoterapia per os cu prednison 1,2 mg/kgc/zi (60 mg/zi).
Ca urmare a valorilor tensionale ridicate, s-a introdus un antihipertensiv din categoria blocantelor de canale de calciu dihidropiridinice (nifedipin), sub care valorile tensionale au revenit treptat în limitele normalului. S-a mai administrat, de asemenea, și soluție de albumină 20%. Din cauza reapariției erupției cutanate, a afectării articulare, digestive și în special renale, s-a decis introducerea în schema terapeutică a unui antimetabolit imunosupresiv (azatioprină). În evoluție, afectarea renală a devenit din ce în ce mai evidentă, cu creșterea constantă a proteinuriei, motiv pentru care s-a inițiat administrarea unui inhibitor de enzimă de conversie a angiotensinei (enalapril) cu scop antiproteinuric.
Prognosticul bolii este unul favorabil, atât pe termen scurt, cât și pe termen lung. Evoluția pe termen lung a pacienților cu purpură Henoch-Schönlein este în relație directă cu gradul afectării renale, al glomerulopatiei și al tubulopatiei interstițiale, fiind posibilă evoluția spre boală cronică de rinichi. Nefropatia asociată purpurei Henoch-Schönlein, diagnosticată în copilărie, poate determina progresia spre boală cronică de rinichi, la 20 de ani distanță, în până la 20% dintre cazuri. Un alt factor predictiv al evoluției nefavorabile, pe lângă scorul histologic al afectării glomerulare, ar putea fi excreția urinară persistentă de podocite, care pare a fi asociată cu progresia histologică a nefropatiei(2,3,5). n
Articole din ediţiile anterioare
Aspect particular al purpurei Henoch-Schönlein la copil – prezentare de caz
Purpura Henoch-Schönlein este o vasculită leucocitoclazică ce este caracterizată printr-o angeită a vaselor mici indusă prin mecanism imunolog...
Particularităţi clinico-biologice în purpura Henoch-Schönlein la copil
Purpura Henoch-Schönlein este cea mai frecventă vasculită imună întâlnită în populaţia pediatrică, având o incidenţă maximă la grupa de vârstă 2-8 ...