Chronic prurigo is defined as a distinct skin condition characterized by a chronic pruritus, for at least 6 weeks, with localized or generalized multiple skin lesions like papules, nodules and/or plaques, associated with signs of repeated scratching.
Data from literature list several forms of chronic prurigo, the most common being prurigo nodularis. The diagnosis in chronic prurigo is made only based on clinical criteria.
The pathophysiological mechanisms are still in debate, but according to the current hypotheses, it seems that these skin manifestations are the consequence of a neuronal sensitization.
Different causes can trigger pruritus, which results in scratching. In time, this repetitive process leads to neuronal sensitization and to the development of papules, nodules, plaques and/or umbilicated lesions.
For chronic prurigo workup there are recommended investigations to identify the different causes of pruritus and to rule out other diseases with a poor prognosis, which are taken into account for differential diagnosis.
Date actuale privind definirea şi explorarea în prurigoul cronic
Update on definition and workup of chronic prurigo
First published: 24 octombrie 2019
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Aler.3.3.2019.2569
Abstract
Rezumat
Prurigoul cronic se defineşte ca fiind o afecţiune cutanată distinctă, caracterizată de prezenţa unui prurit cronic, de cel puţin 6 săptămâni, cu leziuni cutanate multiple, sub formă de papule, noduli şi/sau plăci, localizate sau generalizate, însoţite de leziuni de grataj.
Datele din literatură aduc în atenţie mai multe forme de prurigo cronic, cel mai frecvent întâlnit fiind prurigoul nodularis. Diagnosticul de prurigo cronic se face doar pe baza criteriilor clinice.
Mecanismele fiziopatologice sunt în curs de elucidare, dar, conform ipotezelor de la acest moment, se pare că aceste manifestări cutanate sunt consecinţa unei sensibilizări neuronale.
Diferite cauze pot declanşa pruritul, ceea ce duce la leziuni de grataj. Cu timpul, acest proces repetitiv duce la sensibilizare neuronală şi la dezvoltarea papulelor, nodulilor, plăcilor şi/sau a leziunilor ombilicate.
Pentru evaluarea paraclinică a pacientului cu prurigo cronic, se recomandă investigaţii pentru identificarea diferitelor cauze ale pruritului şi pentru excluderea altor afecţiuni cu prognostic mai prost, care intră în diagnosticul diferenţial.
Date noi privind definirea şi clasificarea în prurigoul cronic
Termenul de prurigo cronic a fost utilizat multă vreme fără a avea o definiţie bine stabilită. Erau desemnate leziunile cutanate de tip papule determinate de prurit şi apoi grataj, în diferite condiţii, şi erau asociate cu diverse denumiri: prurigo Hebra, prurigo nodularis (Hyde), prurigo Besnier. În plus, termenul de prurigo a fost asociat şi cu afecţiuni cutanate inflamatorii care nu sunt declanşate în primă fază de prurit, de exemplu prurigo actinic şi prurigo pigmentosa(1).
Totuşi, în 2017, în cadrul unui proiect încă în desfăşurare, pe tema acestei afecţiuni, un grup de experţi a elaborat un consens în care au fost propuse o definiţie, criterii de diagnostic şi terminologie pentru prurigoul cronic. Astfel, prurigoul cronic este considerat o afecţiune distinctă şi este definit de prezenţa unui prurit cronic, de cel puţin 6 săptămâni, cu leziuni cutanate multiple localizate sau generalizate, excoriate, sub formă de papule, noduli şi/sau plăci, care se pare că ar apărea ca urmare a unei sensibilizări neuronale (amplificarea semnalului nervos la nivelul sistemului nervos periferic şi central) şi conduce la dezvoltarea unui ciclu prurit-grataj(2).
Prurigoul cronic se poate manifesta printr-o paletă largă de simptome cutanate, fiind stabilite o serie de criterii obligatorii (criterii majore) şi alte criterii care pot fi asociate (tabelul 1).
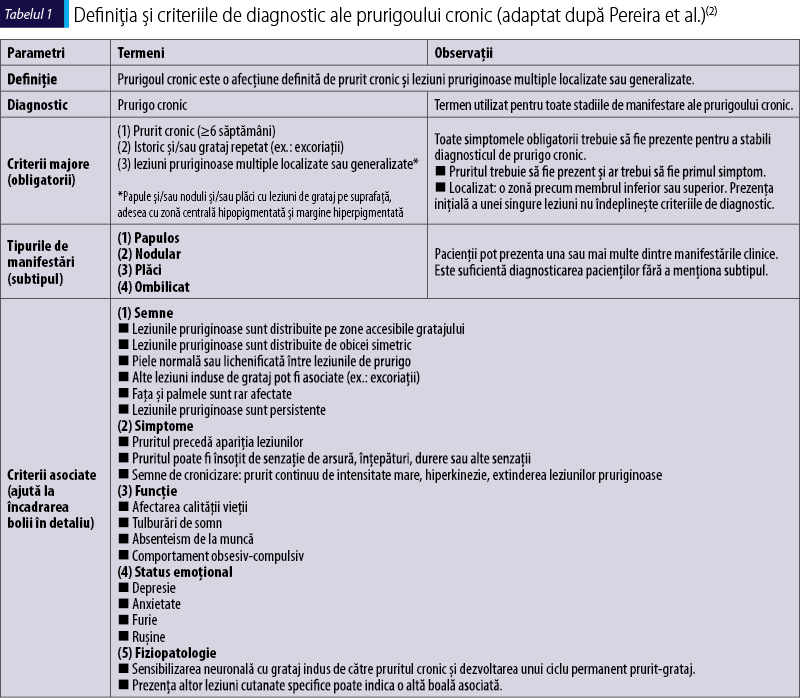
Pacienţii se pot prezenta în diferite stadii ale bolii: de la forma papuloasă, care poate evolua spre forma nodulară, apoi spre forma de tip plăci şi, în final, către forma ombilicată. Experţii în domeniu consideră că trebuie folosit termenul de prurigo cronic indiferent de forma de prezentare a pacientului, acesta cuprinzând sub umbrela sa oricare dintre formele de manifestare amintite (figura 1).
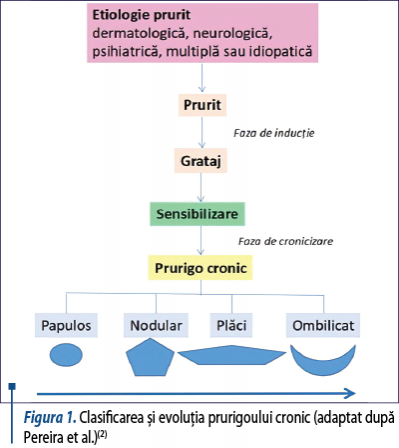
Cel mai frecvent tip de prurigo cronic vehiculat este prurigoul nodular. Există însă şi câteva forme speciale care au caracteristici particulare, cum ar fi prurigoul de sarcină, prurigoul actinic şi prurigoul pigmentosa. Toate aceste forme vor fi prezentate pe scurt în cele ce urmează(2).
Prurigo nodularis (Hyde)
Prurigoul nodularis (PN) reprezintă una dintre formele emblematice de prurigo cronic, având evoluţie cronică cu leziuni papulo-nodulare, intens pruriginoase, de dimensiuni variabile, hiperkeratozice, cruste pe suprafaţă şi margine hiperpigmentată. Localizarea leziunilor este de obicei simetrică, implicând în mod special zonele accesibile gratării (suprafeţele extensoare ale membrelor, trunchi – cu excepţia treimii medii a toracelui posterior).
Prurigoul nodularis (PN) poate fi o formă de manifestare clinică a mai multor afecţiuni de bază, precum dermatita atopică, afecţiunile renale cronice şi bolile neurologice, dar poate fi şi o entitate clinică distinctă care poate persista, în ciuda înlăturării cauzei care stă la baza acesteia. Majoritatea pacienţilor prezintă mai multe afecţiuni asociate care ar putea justifica apariţia prurigoul cronic, totuşi există un procent important (~ 13%) pentru care nu poate fi identificat factorul declanşator.
Incidenţa acestei afecţiuni nu este cunoscută, dar afectează predominant femeile peste de 40 de ani(3,4).
Deşi mecanismul fiziopatologic nu a fost încă stabilit cu exactitate, datele actuale indică o ipoteză neurocutanată – sensibilizarea neuronală (ciclu prurit-grataj) şi modificările locale ale concentraţiilor factorilor proinflamatori conduc la apariţia PN. Astfel, au fost observate creşterea numărului de fibre nervoase, hipoplazice, în dermul superficial, supraexprimarea factorului de creştere al nervilor (nerve growth factor – NGF) şi a receptorului său, inclusiv celulele mastocitare, precum şi mai multe neuropeptide, ca substanţa P şi receptorul său NK1R. Mai mult decât atât, a fost evidenţiată o creştere a citokinelor Th2 la nivelul leziunilor cutanate, comparativ cu pielea adiacentă sănătoasă.
Identificarea unei cauze de bază, dacă este prezentă, este esenţială pentru a preveni reapariţia PN(5).
Prurigo Besnier
Actualmente, această denumire nu mai este utilizată, devenind sinonimă cu termenul de dermatită atopică(1).
Prurigo de sarcină
Această afecţiune cutanată debutează, în mod clasic, în 75% din cazuri în ultimul trimestru al primei sarcini şi/sau al unei sarcini gemelare, dar poate apărea şi în cel de-al doilea trimestru şi se remite la câteva săptămâni după naştere, fără nicio consecinţă specială pentru mamă sau copil. Afectează una din 300 de gravide. Leziunile de tip prurigo sunt localizate pe suprafeţele extensoare şi la nivelul trunchiului.
Fiziopatologia sa nu este cunoscută. Unii autori consideră această afecţiune ca o formă de manifestare în sarcină a dermatitei atopice. Diagnosticul este clinic.
Examenul histopatologic cutanat arată un aspect nespecific, cu infiltrat inflamator constând din limfocite şi eozinofile asociate cu spongioză şi parakeratoză la nivelul dermului şi posibile depozite de mucină.
Examinarea prin imunofluorescenţă directă ajută în diagnosticul diferenţial cu alte afecţiuni cutanate cu prognostic mult mai sever (pemfigoidul gravidic). Aceasta poate evidenţia depozite granulare de C3, IgM sau IgA la joncţiunea dermoepidermică. Nu există anticorpi antimembrană bazală.
De asemenea, se recomandă evaluarea funcţiei hepatice pentru a exclude colestaza intrahepatică de sarcină, care poate debuta cu manifestări cutanate similare prurigoului, dar prognosticul este mai sever(1,6).
Prurigo actinic
Prurigoul actinic (PA) este considerat o formă rară de fotodermoză idiopatică, ce afectează în principal zonele expuse la soare ale pielii. PA se manifestă de obicei începând cu primăvara, cu leziuni papulo-nodulare intens pruriginoase, eritematoase, simetrice, dar poate persista şi în lunile de iarnă. Faţa – în special arcadele zigomatice, piramida nazală, buza inferioară şi conjunctiva – este de obicei afectată; deşi leziunile pot apărea oriunde – pe gât, trunchi, extremităţi şi chiar pe zonele neexpuse la soare, cum ar fi fesele.
Cheilita actinică a fost descrisă ca manifestare caracteristică la pacienţii cu prurigo actinic. Indivizii cu prurigo actinic se pot prezenta cu cheilită actinică drept unică formă de manifestare.
Prurigoul actinic este de obicei descris la populaţia feminină, înainte de a intra la pubertate, dar poate apărea la orice vârstă sau sex.
Boala are o componentă genetică, apărând în 90% dintre cazuri la populaţia HLA DR4 pozitivă.
Diagnosticul este în principal clinic. Investigaţiile de laborator şi evaluarea prin imunofluorescenţă sunt adesea efectuate pentru a exclude lupusul eritematos şi alte fotodermatoze(7,8).
Prurigo pigmentosa
Prurigo pigmentosa (PP) este o dermatoză rar întâlnită, de etiologie necunoscută, afectând cel mai frecvent femeile asiatice. Se manifestă sub forma unei erupţii papuloase / papulo-veziculoase / veziculoase, intens pruriginoasă, la nivelul toracelui şi gâtului, care evoluează spre un aspect reticulat pigmentar rezidual. Rapoartele de specialitate prezintă un răspuns favorabil al acestei afecţiuni la dapsonă, macrolide şi cicline(9).
Evaluarea pacientului cu prurigo cronic
În cadrul acestei afecţiuni, etiologia pruritului este destul de eterogenă: dermatologică, neurologică, psihiatrică/psihosomatică, sistemică sau idiopatică. Afecţiunile atopice se pare că au un rol important, deoarece jumătate dintre pacienţii cu prurigo au o dispoziţie tipică a leziunilor cutanate(10).
De reţinut că, indiferent de cauza pruritului, pacienţii cu prurit cronic şi grataj prelungit dezvoltă leziuni cutanate cu aspect similar, care permit stabilirea facilă a diagnosticului de prurigo cronic.
Nu a fost stabilit un biomarker specific care ar putea fi utilizat în identificarea etiologiei afecţiunii. Astfel este recomandată o evaluare paraclinică exhaustivă pentru fiecare pacient cu prurigo cronic.
Examinarea paraclinică are un dublu scop: de a identifica o afecţiune subiacentă care ar putea fi factorul declanşator al prurigoului cronic şi de a exclude un alt diagnostic diferenţial.
Printre bolile care pot declanşa prurigoul cronic pot fi enumerate:
-
afecţiunile hematologice (limfom Hodgkin, leucemii, anemii);
-
afecţiunile dermatologice;
-
insuficienţa renală;
-
hepatice – colestază;
-
diabet;
-
deficienţe de vitamine primare sau secundare;
-
afecţiuni tiroidiene;
-
neoplazii solide;
-
afecţiuni neuropsihiatrice.
Pentru determinarea unei patologii subiacente, evaluarea prurigoului cronic ar trebui să includă o hemogramă completă, markeri inflamatori biologici, electroforeza proteinelor serice, parametrii funcţiei hepatice şi renale, glicemia à jeun, TSH, serologii HIV şi markeri de hepatită virală. De asemenea, poate fi propusă şi investigarea imagistică abdominală şi toracică.
În funcţie de datele din anamneză, evaluarea poate fi extinsă şi pot fi căutate parazitoze (inclusiv toxocaroza) şi eventuale deficienţe de vitamine. De asemenea, trebuie avută în vedere o evaluare neurologică şi psihiatrică(11).
În ceea ce priveşte evaluarea alergologică, având în vedere că o proporţie importantă dintre pacienţii cu prurigo cronic au o constituţie atopică, testarea cutanată prick şi testarea cutanată patch ar putea fi utile.
La pacienţii adulţi, testarea patch a evidenţiat sensibilizări la aproximativ 35% dintre pacienţii cu prurigo, cel mai frecvent la sulfat de nichel, balsam de Peru, amestec de parfumuri I şi II, clorură de cobalt, dicromat de potasiu, colofoniu şi parabeni, dar nu a fost demonstrată o legătură clară cauză-efect între reacţiile de contact şi prurigoul cronic(12). Tratamentul se efectuează în continuare pentru afecţiunea de fond.
În rândul copiilor, datele recente au propus o clasificare sezonieră a prurigoului: prurigo sezonier, acut şi prurigo cronic. Acesta din urmă a fost asociat statusului atopic (în 80% dintre cazuri) – cu teste prick pozitive pentru acarienii din praful de casă, la citirea tardivă la 48 de ore(13).
Pentru excluderea diagnosticelor diferenţiale dermatologice (pemfigoid bulos care începe ca un prurigo, lichenul plan hipertrofic, keratoacantomele eruptive, nodulii scabioşi etc.), se poate recomanda efectuarea examenului histopatologic şi a imunofluorescenţei directe.
În concluzie, prurigoul cronic este o dermatoză care apare ca o consecinţă a unei sensibilizări neuronale din cauza unui ciclu repetitiv prurit-grataj. De obicei, factorul declanşator este reprezentat de o afecţiune subiacentă, dar există un procent de pacienţi fără o cauză identificabilă.
Totuşi, prurigoul cronic rămâne una dintre afecţiunile dermatologice care prezintă încă multe necunoscute fiziopatologice ce urmează a fi explorate în continuare în studii, pentru a deschide calea spre abordări terapeutice noi şi eficiente.
Bibliografie
- Schedel F, Schurmann C, Metze D, Stander S. Prurigo. Clinical definition and classification. Hautarzt. 2014; 65: 684‑690.
- Pereira MP, Steinke S, Zeidler C et al. EADV European prurigo project: expert consensus on the definition, classification and terminology of chronic prurigo. J Eur Acad Dermatol Venereol. 2018; 32: 1059‑1065.
- Zeidler C, Tsianakas A, Pereira M, Ständer H, Yosipovitch G, Ständer S. Chronic Prurigo of Nodular Type: A Review. Acta Derm Venereol. 2018 Feb 7;98(2):173-179.
- Kowalski EH, Kneiber D, Valdebran M, Patel U, Amber KT. Treatment-resistant prurigo nodularis: challenges and solutions. Clin Cosmet Investig Dermatol. 2019; 12: 163–172
- Zeidler C, Ständer S. The pathogenesis of Prurigo nodularis – ’Super-Itch’ in exploration. Eur J Pain. 2016;20(1):37‑40.
- Taylor D, Pappo E, Aronson IK. Polymorphic eruption of pregnancy. ClinDermatol 2016;34:383‑91.
- Macfarlane L, Hawkey S, Naasan H, Ibbotson S. Characteristics of actinic prurigo in Scotland: 24 cases seen between 2001 and 2015. Br. J. Dermatol. 2016 Jun;174(6):1411-4.
- Pile HD, Crane JS. Actinic Prurigo. [Updated 2018 Dec 5]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2019 Jan.
- Beutler BD, Cohen PR, Lee RA. Prurigo pigmentosa: literature review. AmJ Clin Dermatol. 2015;16:533‑43.
- Iking A, Grundmann S, Chatzigeorgakidis E, Phan NQ, Klein D, Stander S. Prurigo as a symptom of atopic and non-atopic diseases: aetiological survey in a consecutive cohort of 108 patients. J Eur Acad Dermatol Venereol. 2013; 27: 550‑557.
- Ständer S, Greaves M. Part 7, Chapter 83: Pruritus, Prurigo and Lichen Simplex in Rook’s Textbook of Dermatology. Ninth Edition. Oxford, 2016, pp. 2099-2104.
- Weisshaar E, Molin S, Darsow U, Geier J. Contact sensitization in prurigo patients. Contact Dermatitis. 2016 Sep;75(3):173-9.
- Maridet C, Perromat M, Miquel J, Chiaverini C, Bessis D, Lasek A,et al. Childhood chronic prurigo: interest in patch tests and delayed-reading skin prick tests to environmental allergens. J Allergy Clin Immunol. 2018;141(2):797‑9.
Articole din ediţiile anterioare
Ghidul EAACI/GA²LEN/EDF/WAO pentru definirea, clasificarea, diagnosticul şi managementul urticariei
Acest ghid bazat pe dovezi şi acord unanim a fost dezvoltat urmând metodele recomandate de Cochrane şi de Grupul de Lucru privind Aprecierea, Dezvo...