The new context that appeared both in Romania and worldwide – the COVID-19 pandemic – tested the healthcare system in all countries. Considering that the epidemics and pandemics can influence the emergence of psychiatric disorders, the population’s needs regarding metal healthcare are growing. The emergency state decreed on a national level along with the military enactments that followed-up restricted travel and therefore made the healthcare access difficult. One of the legislative measures that diminished the difficulties of accessing the psychiatric hospitals was the introduction of legalized telemedicine, implicitly telepsychiatry. From a structural point of view, a key role in facilitating the healthcare access is represented by the resources distribution at the national level. The present study analyzed both the human resource distribution as well as the psychiatry hospital beds, by types of care, on a socioeconomic macroregional and geographical zone level in Romania, as defined by Eurostat (macroregions – MR). The admission to hospitals trend in Romania was also studied.
Accesul populaţiei din România la îngrijiri de sănătate mintală în timpul pandemiei de COVID-19
Access to mental health care of the Romanian population during the COVID-19 pandemic
First published: 25 iunie 2020
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Psih.61.2.2020.3584
Abstract
Rezumat
Contextul nou apărut atât în România, cât şi pe plan mondial – pandemia de COVID-19 – a pus la încercare sistemul medical la nivelul tuturor ţărilor. Având în vedere faptul că epidemiile şi pandemiile pot sta la baza apariţiei unor patologii psihiatrice, nevoile populaţiei cu privire la sănătatea mintală sunt în creştere. Starea de urgenţă decretată la nivel naţional împreună cu ordonanţele militare ulterioare au restricţionat deplasările şi astfel au îngreunat accesul la serviciile de sănătate. Una dintre măsurile legislative care au diminuat dificultăţile create de accesul în spitalele de psihiatrie a fost introducerea cadrului legal pentru efectuarea telemedicinei, implicit a telepsihiatriei. Din punct de vedere structural, un rol-cheie în facilitarea accesului la serviciile de sănătate mintală este reprezentat de distribuţia resurselor la nivel naţional. Studiul de faţă a analizat atât repartiţia resurselor umane (medici psihiatri), cât şi a paturilor de psihiatrie, pe categorii de îngrijiri, la nivel de macroregiuni (MR) socioeconomice şi arii geografice din România, raportate de Eurostat. A mai fost studiată şi dinamica internărilor în unităţile spitaliceşti de psihiatrie la debutul pandemiei în România.
Introducere
Problemele de sănătate publică din România au un impact major asupra prevenţiei şi tratamentului tulburărilor psihice ale locuitorilor ţării. Orice strategie de intervenţie care vizează ameliorarea sănătăţii populaţiei implică şi măsuri de protejare a sănătăţii mintale, idee susţinută de mulţi ani de OMS(1), prin sloganul: „Nu există sănătate fără sănătate mintală”.
Este cunoscut faptul că epidemiile pot sta la baza apariţiei unor patologii psihiatrice sau a unor recăderi în cazul pacienţilor cu diagnostic psihiatric(2).
În contextul nou apărut în România în 2020, reprezentat de pandemia de COVID-19, este adecvat să ne preocupăm de nevoile şi de resursele populaţiei care are deja sau va prezenta tulburări psihice.
Astfel, pe durata pandemiei, dar şi după terminarea acesteia, nevoile cu privire la sănătatea mintală sunt în creştere, ceea ce poate suprasolicita resursele existente de acordare a îngrijirilor de sănătate mintală disponibile, cele mai problematice fiind zonele în care accesul este limitat din cauza infrastructurii medicale sărace sau a personalului medical de specialitate insuficient.
Primul caz declarat de COVID-19 pe teritoriul României a fost pe 26.02.2020, urmat de o creştere lentă, dar susţinută a numărului de cazuri, care a generat o serie de măsuri legislative menite să ţină sub control pandemia la nivel naţional.
De la începutul lunii martie (11.03.2020, data de declarare a prezenţei pandemiei de COVID-19, inclusiv pe teritoriul UE şi, implicit, pe cel al României), s-a remarcat o creştere a solicitărilor de asistenţă medicală din partea pacienţilor în ambulatoriile spitalelor şi în unităţile de primiri urgenţe, cauzată şi de creşterea prezentărilor cu simptomatologie anxioasă şi depresivă. Această simptomatologie era în majoritatea cazurilor de intensitate uşoară sau moderată şi era prezentă atât la pacienţii cunoscuţi cu antecedente psihiatrice, cât şi la cei care au luat contact prima dată cu serviciile de psihiatrie.
Declararea stării de urgenţă prin Decretul Preşedintelui României nr. 195 din 16 martie 2020 privind instituirea stării de urgenţă pe teritoriul României(3) a deschis posibilitatea emiterii ordonanţelor militare. Astfel, Ordonanţa Militară nr. 2 din 21.03.2020 prevedea restricţionarea deplasării persoanelor între orele 22 şi 6, dar în afara acestor ore reglementarea era doar sub forma unei recomandări de limitare a deplasărilor.
La 23.03.2020, prin Ordinul nr. 74527 al Departamentului pentru Situaţii de Urgenţă, statul român a hotărât ca activitatea în serviciile ambulatorii să se suspende pentru toate consultaţiile şi tratamentele care pot fi reprogramate. Din cauza numărului foarte mare de pacienţi care solicitau servicii medicale în ambulatoriu, camerele de gardă ale spitalelor au trebuit să suplinească acest tip de consultaţii. Astfel, s-a prezentat un număr mai mare de pacienţi la camerele de gardă, care nu necesitau consultaţii de psihiatrie de urgenţă.
Prin emiterea Ordonanţei Militare nr. 3/24.03.2020 privind prevenirea răspândirii SARS‑CoV‑2(4) au fost luate măsuri de distanţare socială a populaţiei (ex.: interzicerea circulaţiei persoanelor în afara locuinţei în afara celor 10 motive prezentate în declaraţia pe proprie răspundere, permisiunea circulaţiei persoanelor de peste 65 de ani doar în intervalul orar 11-13).
Ordonanţa Militară nr. 4 din 29.03.2020 privind măsuri de prevenire a răspândirii SARS-CoV-2(5) a revenit asupra unor măsuri, permiţându‑le persoanelor de peste 65 de ani să-şi părăsească locuinţa, din motive medicale, în afara intervalului orar menţionat anterior.
La solicitarea expresă a unor organizaţii medicale profesionale, inclusiv cea a psihiatrilor, reprezentată de Asociaţia Română de Psihiatrie şi Psihoterapie, Guvernul României a răspuns destul de prompt, prin emiterea HG 252/30.03.2020, prin care a decis să permită consultaţiile de telemedicină (implicit şi cele de telepsihiatrie) de către specialiştii din reţeaua ambulatorie(6). De asemenea, serviciile medicale se pot acorda fără a mai fi nevoie de utilizarea cardului naţional de asigurări de sănătate. În momentul de faţă se pot prescrie online psihotrope, cu excepţia substanţelor psihoactive şi a derivaţilor de benzodiazepine (cuprinse în TAB II şi TAB III ale Legii nr. 339/2005)(7), adică stupefiantele şi unele benzodiazepine care pot genera dependenţe.
Ordinul ministrului sănătăţii nr. 555, în vigoare de la 7.04.2020, privind aprobarea Planului de măsuri pentru pregătirea spitalelor în contextul pandemiei de COVID-19, a Listei spitalelor care asigură asistenţa medicală a pacienţilor testaţi pozitiv cu SARS‑CoV-2 în faza I şi în faza a II-a şi a Listei cu spitalele de suport pentru pacienţii testaţi pozitiv sau suspecţi de infecţie cu SARS-CoV-2, a impus triajul epidemiologic la internare sau consultaţie la nivel de unitate de primiri urgenţe (sau cameră de primiri urgenţe) din fiecare spital, indiferent de specialitate(8).
Prin Ordinul Departamentului pentru Situaţii de Urgenţă nr. 74553 din 7.04.2020, pentru sistemul medical s-a impus suspendarea internărilor care nu reprezintă urgenţe medico-chirurgicale(9). De asemenea, s-au suspendat consultaţiile care pot fi reprogramate, din structurile ambulatoriilor de specialitate ale spitalelor publice şi private.
Decretul Preşedintelui României nr. 240 din 14 aprilie 2020 privind prelungirea stării de urgenţă pe teritoriul României(10) a menţinut toate prevederile privitoare la acordarea asistenţei medicale instituite prin Hotărârea de Guvern nr. 252/2020.
Intrarea în ţară a unui număr mare de oameni din state cu număr mare de cazuri de COVID-19, care în marea ei majoritate reprezintă o populaţie fără asigurări de sănătate în sistemul de stat (CNAS), a reprezentat sursa de import a SARS-CoV-2, favorizând creşterea rapidă a îmbolnăvirilor.
De exemplu, în perioada 26 februarie ‑ 18 martie 2020, din totalul de 261 de cazuri confirmate, 127 au fost înregistrate la persoane care au revenit în România din străinătate, cea mai frecventă ţară de provenienţă fiind Italia (cu o pondere de 66% din cazurile de import), urmată de Franţa, Germania şi Spania (aproximativ 5% din cazuri) şi de Marea Britanie şi Austria (cu 4% din cazuri), conform datelor furnizate de Institutul Naţional de Sănătate Publică – CNSCBT(11).
Până la momentul emiterii HG nr. 252/30.03.2020, pentru persoanele revenite în ţară singura posibilitate de îngrijire a unei afecţiuni psihiatrice a fost apelul la consultaţiile în sistemul privat (costisitoare) sau la camerele de primiri urgenţe ale spitalelor de psihiatrie.
În aceste circumstanţe a devenit acută problema accesului la îngrijirile de sănătate mintală (SM), care în ţara noastră mai este încă limitat de unele bariere (structurale sau atitudinale), precum:
-
distribuţia inegală a paturilor de spital în diferitele zone geografice
-
distanţe mari faţă de spital sau de ambulatoriul de specialitate
-
repartiţia inegală pe teritoriul ţării a resurselor umane de îngrijire a tulburărilor psihice
-
informaţie deficitară în ceea ce priveşte disponibilitatea ambulatoriilor de psihiatrie
-
dificultăţi de programare a consultaţiilor
-
probleme cu orarul de funcţionare a ambulatoriilor (mai ales pentru cei cu vârsta de peste 65 ani)
-
bariere atitudinale: stigma – opoziţia faţă de consultul psihiatric, relaţionarea deficitară cu personalul medical etc.
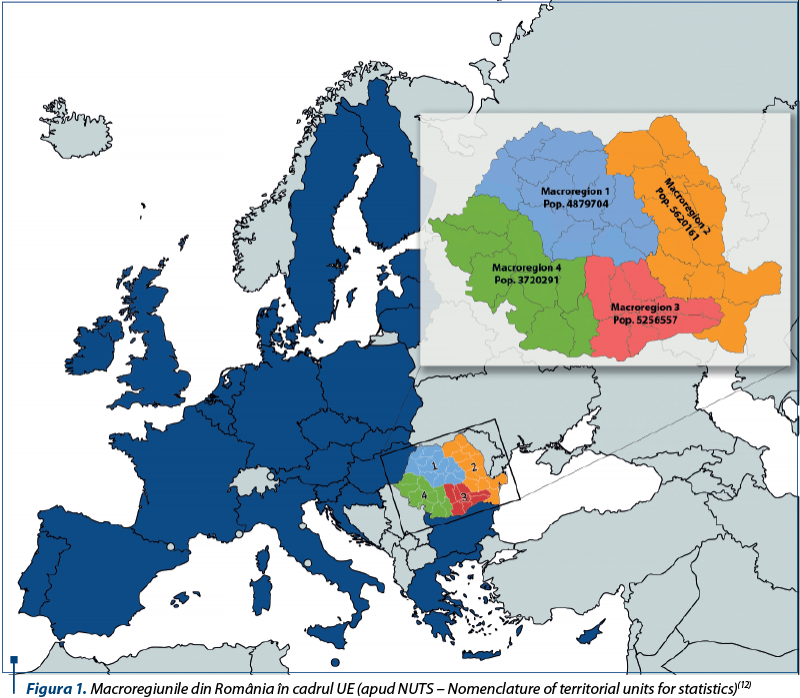
Amplasarea geografică optimă şi numărul suficient de specialişti constituie criterii importante de evaluare a gradului de acces al populaţiei la îngrijirile pentru tulburările psihice. Pentru evaluarea accesului sunt utile delimitările pe teritoriul UE ale regiunilor socioeconomice, denumite macroregiuni (MR). În România sunt descrise geografic patru macroregiuni: macroregiunea 1 (MR1 – 4,879 milioane locuitori), macroregiunea 2 (MR2 – 5,620 milioane locutori), macroregiunea 3 (MR3 – 5,256 milioane locuitori), macroregiunea 4 (MR4 – 3,720 milioane locuitori), conform Institutului Naţional de Statistică (INS)(13).
Scopul cercetării de faţă a fost în primul rând analiza sintetică a resurselor de care dispune sistemul de sănătate mintală din România, dorind în acest fel să evaluăm nivelul de acces la serviciile de sănătate mintală în macroregiunile din România, în vederea semnalării inegalităţilor între diferitele zone geografice ale ţării noastre. Ca scop secundar, am urmărit să comparăm situaţia accesului la îngrijirile de SM din ţara noastră cu cea a altor ţări din EU.
Menţionăm că nu a intrat în obiectivul acestui studiu evaluarea barierelor atitudinale care se ridică în calea îngrijirilor de SM din România.
Metodologia cercetării
Tipologia cercetării
Acest studiu este retrospectiv, observaţional şi descriptiv.
Sursele de informaţie
Au fost folosite surse de informaţii naţionale şi internaţionale de date publice, neclasificate. Au fost folosite informaţii din patru categorii de interes, astfel:
a. date demografice;
b. informaţii epidemiologice despre evoluţia pandemiei de COVID-19 în România;
c. informaţii despre paturile din instituţiile de asistenţă psihiatrică;
d. informaţii despre resursele umane, reprezentate de medicii de specialitate de psihiatrie adulţi şi de psihiatrie pediatrică. Nu s-au luat în evidenţă şi celelalte cadre care lucrează în instituţiile de asistenţă a persoanelor cu probleme de SM, din cauza lipsei de date publice pentru acest sector.
a. Datele demografice au fost preluate din două surse:
-
INS, pentru populaţia totală a României şi populaţia judeţelor ţării(13);
-
pentru delimitarea geografică a celor patru unităţi teritoriale – macroregiuni (MR) ale României aflate în nomenclatorul CE, am folosit datele publicate în EUROSTAT(12).
b. Informaţiile despre evoluţia pandemiei de COVID-19 în România – am folosit datele publicate zilnic de Institutul Naţional de Sănătate Publică – CNSBT(11).
c. Numărul absolut al paturilor din instituţiile psihiatrice din sistemul public (psihiatrie acuţi, psihiatrie cronici, psihiatrie pediatrică, secţii de toxicomani) din fiecare judeţ a fost furnizat de Centrul Naţional de Sănătate Mintală şi de Luptă Antidrog – CNSMLA(14).
d. Datele despre resursele umane disponibile pentru acordarea tratamentului psihiatric, reprezentate de numărul medicilor psihiatri din sistemul spitalelor publice şi al medicilor din ambulatoriile de specialitate (publice şi private) au fost preluate de la Casa Naţională de Asigurări de Sănătate – CNAS şi CNSMLA(14).
Perioada de studiu
Cronologia pandemiei de COVID-19 din România, din primăvara lui 2020, a folosit următorii indicatori: T0 (26.02.2020 – prima infecţie înregistrată pe teritoriul României), T1 (13.03.2020 – declararea stării de urgenţă), T2 (14.04.2020 – prelungirea stării de urgenţă) şi T3 (15.05.2020 – încetarea stării de urgenţă).
Pentru numărul de medici psihiatri şi de paturi din instituţiile psihiatrice (publice şi private) am luat în considerare datele raportate de organismele guvernamentale pentru 2018(14).
Analiza statistică
Calculele statistice au fost realizate folosind Microsoft Office Excel, versiunea 2019. Astfel, am calculat distribuţia populaţiei în macroregiuni, indicatorii epidemiologici ai infecţiei cu SARS-CoV-2 raportaţi la 100 000 de locuitori, numărul de medici care activează în spitale şi cei care lucrează în ambulatorii (în ambele situaţii raportarea s-a realizat la 100 000 de locuitori) şi numărul de paturi din instituţiile psihiatrice, atât cele de stat, cât şi private raportate la 100 000 de locuitori.
Rezultate
I. Dinamica evoluţiei pandemiei în România (26.02.2020 – 15.05.2020 )
Prima infecţie pe teritoriul României a fost înregistrată pe 26.02.2020. Numărul de cazuri a urmat o curbă ascendentă, corelată şi cu creşterea capacităţii de testare (tabelul 1a). Primul caz vindecat a fost raportat la 5 martie, iar primul deces a apărut după aproximativ trei săptămâni de la primul caz înregistrat.
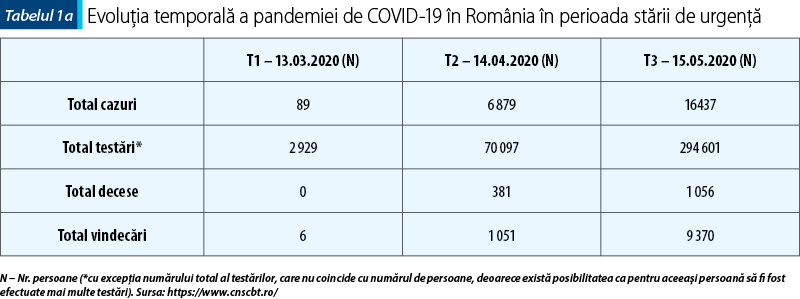
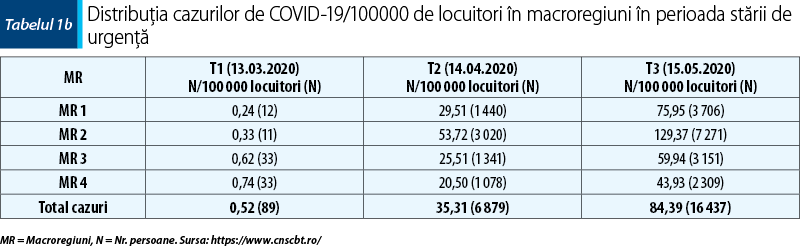
Am luat în considerare şi distribuţia geografică a cazurilor de îmbolnăvire cu COVID-19, prin calculul numărului de pacienţii la 100 000 de locuitori (tabelul 1b).
II. Distribuţia în macroregiuni a resurselor umane şi a capacităţilor instituţionale de tratament pentru afecţiunile psihiatrice
Distribuţia în macroregiuni a medicilor psihiatri din România
Asigurarea asistenţei de SM prin numărul medicilor psihiatri din spitale şi ambulatorii este diferită în cele patru macroregiuni ale României. Numărul psihiatrilor în fiecare macroregiune şi repartiţia lor la 100 000 de locuitori, în 2018, sunt prezentate în tabelul 2 şi în figura 2.
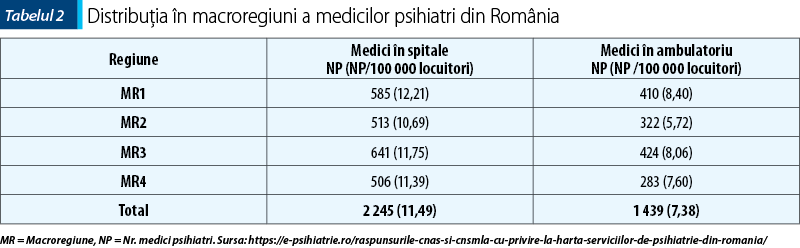
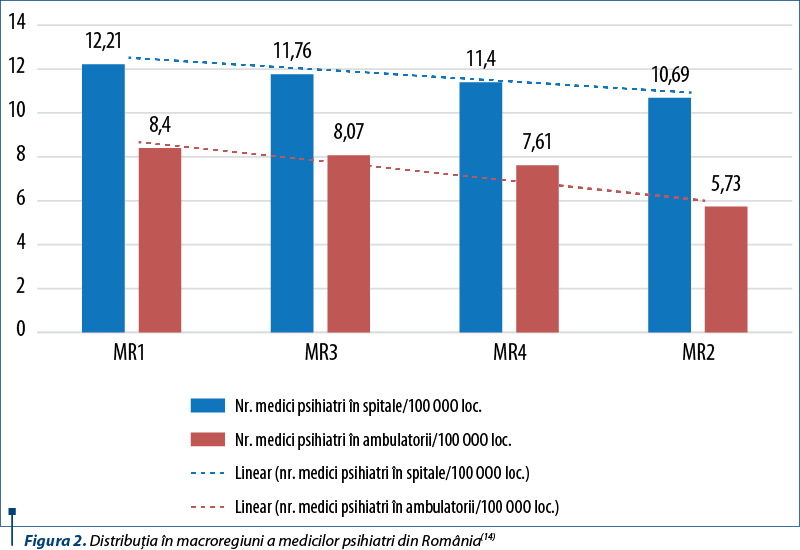
Se constată că în MR1 este asigurat un număr optim de psihiatri, atât în serviciile spitaliceşti, cât şi pentru acoperirea cu norme a ambulatoriilor afiliate CNAS. Pe de altă parte, se înregistrează un deficit de resurse umane pentru asistenţa psihiatrică (spitalicească/ambulatorie) în MR2.
Distribuţia în macroregiuni a numărului de paturi de psihiatrie din sistemul public, pe categorii de îngrijire
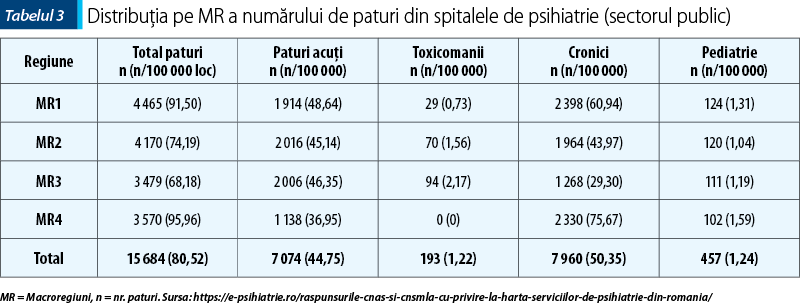
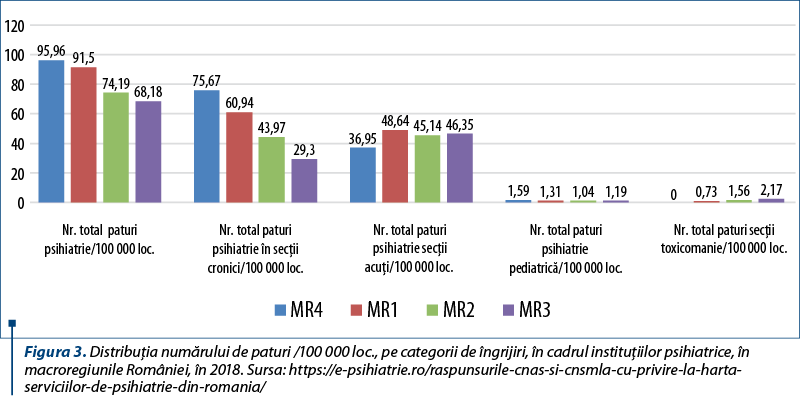
Numărul de paturi în secţiile de acuţi raportat la 100 000 de locuitori sunt aproximativ egale în MR2 (45,14) şi MR3 (46,35), dar cu o scădere importantă a acestora în MR4 (36,95). Pe de altă parte, cel mai mare număr de paturi în secţiile de cronici raportat la 100 000 de locuitori se găseşte în MR4 (75,57), faţă de MR3 (29,3), cu cel mai mic număr pentru această categorie. O situaţie dezavantajoasă o reprezintă numărul insuficient de paturi pentru tratamentul patologiei adicţiilor, cu un număr total pe toată ţara de numai 193 de paturi. De asemenea, paturile pentru psihiatria pediatrică sunt puţin reprezentate în toată ţara (457), având în vedere ca în România în această categorie de spitale sunt internaţi şi adolescenţi (până la vârsta de 18 ani) cu afecţiuni psihice (vezi tabelul 3 şi figura 3)(14).
Asistenţa psihiatrică în timpul perioadelor de restricţii impuse de starea de urgenţă decretată ca măsură împotriva pandemiei de COVID-19
De la debutul pandemiei în România, s-a putut constata o modificare semnificativă a tuturor indicatorilor DRG, în ceea ce priveşte internările din spitalele publice de psihiatrie, comparativ cu aceleaşi date din 2019 (figura 4). Indicatorii luaţi în calcul au fost: numărul internărilor, durata medie de spitalizare.

Impactul pandemiei asupra asistenţei psihiatrice din România se poate analiza ţinând cont de diminuarea evidentă (procentuală) în 2020 a numărului de persoane internate pe secţiile de psihiatrie acuţi, de toxicomanii (fără a include dependenţa de alcool) şi de psihiatrie copii etc., faţă de aceeaşi perioadă a anului 2019.
Din contră, se constată o prelungire a duratei de spitalizare a pacienţilor internaţi în aceste tipuri de secţii.
Discuţie
Distribuţia în macroregiuni a resurselor umane şi a capacităţilor instituţionale de tratament pentru afecţiunile psihiatrice este inegală, atât în ceea ce priveşte resursele umane (medici psihiatri pentru adulţi şi copii), cât şi în ceea ce priveşte resursele logistice de acoperire cu paturi de psihiatrie, diferenţiate în spitale pe diferite categorii de patologie (afecţiuni psihiatrice acute sau cronice, adicţii) sau vârstă (psihiatrie pediatrică, psihogeriatrie).
A. Distribuţia în macroregiuni a medicilor psihiatri din România arată că MR1 este cea care oferă cea mai bună asigurare cu medici psihiatri atât la nivelul spitalelor (12,21 medici psihiatri/100 000 loc.), cât şi al ambulatoriilor (8,4 medici psihiatri/100 000 loc.), urmată de MR3 (11,76 medici psihiatri în spitale/100 000 loc. şi 8,07 medici psihiatri în ambulatorii) şi MR4 (11,40 medici psihiatri în spitale/100 000 loc. şi 7,61 medici psihiatri în ambulatorii). Macroregiunea 2 este cea care oferă asigurarea cea mai scăzută cu medici psihiatri atât la nivelul spitalelor (10,69 medici psihiatri/100 000 loc.), cât şi în ambulatorii (5,73 medici psihiatri/100 000 loc.).
B. Distribuţia numărului de paturi din instituţiile psihiatrice variază în cadrul macroregiunilor României, MR4 având cel mai mare număr de paturi la 100 000 de locuitori (95,96/100 000 loc.), urmată de MR1 (91,5/100 000 loc.) şi de MR2 (74,19/100 000 loc.). MR3 are cel mai mic număr total de paturi (68,18/100 000 loc.).
Acelaşi clasament se păstrează şi în ceea ce priveşte numărul total de paturi de psihiatrie în secţiile de cronici/100 000 loc. De remarcat însă inegalităţile foarte mari între numărul de paturi la 100 000 loc. între MR4 (75,67/100 000 loc.) şi MR1 (60,94/100 000 loc.), pe de o parte, şi MR2 (43,97/100 000 loc.) şi MR3 (29,3/100 000 loc.), pe de altă parte.
MR1 are cel mai mare număr total de paturi de psihiatrie în secţii de acuţi (48,64/100 000 loc.), urmată de MR3 (46,35/100 000 loc.), MR2 (45,14/100 000 loc.) şi MR4 (36,95/100 000 loc.).
Toate macroregiunile au un număr total de paturi de psihiatrie pediatrică aproape similar la 100 000 loc.
În ceea ce priveşte numărul total de paturi în secţii de toxicomanie la 100 000 loc., în MR4 nu există niciun pat, iar în celelalte macroregiuni numărul este foarte mic (MR1 – 0,73/100 000 loc., MR2 – 1,56/100 000 loc., MR3 – 2,17/100 000 loc.).
În ceea ce priveşte raportul dintre numărul de paturi de psihiatrie la 100 000 loc. în secţiile de acuţi şi cel al paturilor în secţiile de cronici, se observă că în MR4 numărul de paturi în secţiile de cronici este de peste două ori mai mare decât cel al paturilor din secţiile de acuţi, pe când în MR3 numărul paturilor din secţiile de acuţi (46,35/100 000 loc.) este cu mult mai mare decât cel al paturilor din secţiile de cronici (29,3/100 000 loc.).
Restricţiile impuse de starea de urgenţă decretată în legătură cu pandemia de COVID-19 (16.03-14.05.2020) au dus la diminuarea numărului de internări în spitalele şi secţiile de psihiatrie de toate categoriile. Aceste restricţii au fost contrabalansate prin prezentarea pentru consultaţii de urgenţă la unităţile de primiri urgenţe a unui număr crescut de pacienţi, chiar în absenţa unei patologii psihiatrice încadrabile în categoria urgenţelor. Excepţie au făcut cazurile de adicţii (alcoolism cronic şi dependenţele de substanţe psihoactive), care au înregistrat o creştere a cazurilor cu simptomatologie de sevraj şi care au fost internate într-un număr mai mare în secţiile de acuţi decât în anii anteriori.
Comparaţie între resursele de personal şi paturile de spital din sectorul de psihiatrie din România şi valorile medii din UE
Numărul de medici psihiatri la 100 000 de locuitori se situează sub media din UE, care este de 18,5/100 000 de locuitori. Menţionăm că numărul maxim de medici psihiatri din Europa se găseşte în Elveţia (51,4/100 000 de locuitori).
Numărul de paturi la 100 000 de locuitori este, în medie, de 68,8 în UE, cu un maxim reprezentat de Belgia, care are 136,1 paturi de psihiatrie la 100 000 de locuitori (pentru toate categoriile de asistenţă). România, cu o medie de 80,5 paturi la 100 000 de locuitori, se situează peste valoarea mediei din UE.
Limitări
Întrucât am utilizat datele disponibile din surse oficiale despre resursele de personal (din spitale, cabinete ambulatorii, centre de sănătate mintală) din statisticile anului 2018 şi date demografice corespunzătoare (numărul total al populaţiei României şi din cele patru macroregiuni ale ţării) din acelaşi an, ar putea să existe unele diferenţe faţă de datele statistice din anul 2020.
Concluzii
S-a constatat că distribuţia în macroregiuni a resurselor umane şi a capacităţilor instituţionale de tratament pentru afecţiunile psihiatrice este inegală, fapt care a dus la o ofertă mult scăzută a serviciilor de asistenţă pentru patologia psihiatrică în perioada de debut a pandemiei în România. Inegalitatea la nivel de resurse de asistenţă s-a manifestat cel mai pregnant în MR2, în condiţiile dramatice ale prezenţei celui mai ridicat număr de infectări cu SARS-CoV-2.
Reglementarea prin HG 252/20.03.2020 a consultaţiilor de telemedicină şi, implicit, a celor de telepsihiatrie a contribuit la micşorarea discrepanţei între cererea crescută de asistenţă psihiatrică şi oferta mult diminuată pentru accesul la internări sau consultaţii.
Chiar şi în aceste condiţii de insuficienţă a mijloacelor de asistenţă psihiatrică, remarcăm capacitatea de flexibilitate şi rezilienţă a sistemului de sănătate mintală din ţara noastră, în condiţiile de criză multidimensională generată de pandemia de COVID-19.
Bibliografie
- https://www.who.int/bulletin/volumes/91/1/12-115063/en/
- Tucci V, Moukaddam N, Meadows J, Shah S, Galwankar SC, Kapur GB. The forgotten plague: psychiatric manifestations of Ebola, Zika, and emerging infectious diseases. J Glob Infect Dis. 2017;9:151–6.
- http://legislatie.just.ro/Public/DetaliiDocumentAfis/223831
- https://www.mai.gov.ro/ordonanta-militara-nr-3-din-24-03-2020-privind-masuri-de-prevenire-a-raspandirii-covid-19/
- http://legislatie.just.ro/Public/DetaliiDocument/224467
- http://www.cnas.ro/national-page/hg-nr-252.html
- http://legislatie.just.ro/Public/DetaliiDocument/66456
- http://www.cnas.ro/cjastm/media/postFiles/Ordin%20555_2020.pdf
- http://www.cnas.ro/cjasmh/media/postFiles/ORDIN74553%20-2020.pdf
- http://www.just.ro/wp-content/uploads/2020/04/decretul-240-2020-m-of-311-din-14-apr-2020.pdf
- https://www.cnscbt.ro/index.php/analiza-cazuri-confirmate-covid19/1539-analiza-cazuri-confirmate-261-pana-la-18-03-2020/file
- https://ec.europa.eu/eurostat/web/regions-and-cities/overview
- http://statistici.insse.ro:8077/tempo-online/
- https://e-psihiatrie.ro/raspunsurile-cnas-si-cnsmla-cu-privire-la-harta-serviciilor-de-psihiatrie-din-romania/
- http://www.drg.ro/index.php?p=indicatori
Articole din ediţiile anterioare
Este secolul 21 pregătit pentru o schimbare în practica psihiatriei? Locul telepsihiatriei în cadrul telemedicinei europene şi globale
Telemedicina are multe definiții, dar aceasta înseamnă, în principal, „medicină la distanţă“. De fapt, constă în furnizarea de servicii de asistenț...
Adresabilitatea către serviciile spitaliceşti de psihiatrie în timpul pandemiei de COVID-19 din România
Distribuţia în cele patru macroregiuni ale României a resurselor umane şi a capacităţilor instituţionale de internare pentru tratamentul tulburăril...
Riscul de suicid în timpul pandemiei de COVID-19
The sensitive topic of suicide risk during the COVID-19 pandemic entails two relevant components.
Centralitatea pandemiei de COVID-19 ca eveniment traumatizant la studenţii medicinişti
Impactul psihologic negativ al pandemiei de COVID-19 este mai intens la tineri, la sexul feminin, la persoane singure (ca statut partenerial), cu a...