Cardiovascular disease is currently the leading cause of death in women from developed countries. It is necessary to assess cardiovascular risk in women, taking into account both traditional and non-traditional, specific risk factors. Prophylactic measures should be instituted from an early age, by discouraging smoking and promoting a healthy lifestyle, which includes a healthy diet and regular physical activity. Health professionals and women themselves should be aware of women-specific factors that may affect the cardiovascular risk, and ensure that risk factors are assessed on each occasion. Pregnancy, menopause, polycystic ovary syndrome and inflammatory diseases require further cardiovascular risk assessments. The management of cardiovascular risk factors is similar in women and men, and is equally important. The targets to be achieved and the means used should be similar.
Riscul cardiovascular la femei
Cardiovascular risk in women
First published: 31 octombrie 2022
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Med.149.5.2022.7121
Abstract
Rezumat
Bolile cardiovasculare reprezintă în prezent ucigaşul numărul unu pentru femeile din ţările dezvoltate. Este necesară evaluarea riscului cardiovascular la femei, ţinând cont atât de factorii de risc tradiţionali, cât şi de factorii de risc netradiţionali, specifici. Măsurile profilactice trebuie instituite de la o vârstă fragedă, prin descurajarea fumatului şi promovarea unui stil de viaţă sănătos, care include o dietă sănătoasă şi activitate fizică regulată. Femeile şi profesioniştii din sănătate ar trebui să fie conştienţi de factorii de risc specifici femeilor care pot afecta riscul de boală cardiovasculară şi să evalueze factorii de risc cu fiecare ocazie. Sarcina, menopauza, sindromul ovarelor polichistice şi bolile inflamatorii necesită evaluări suplimentare ale riscului cardiovascular. Managementul factorilor de risc cardiovascular este similar la femei şi la bărbaţi şi este la fel de important, iar ţintele de atins şi mijloacele utilizate ar trebui să fie asemănătoare.
Introducere
Bolile cardiovasculare reprezintă o povară importantă a sistemelor de sănătate publică, fiind considerate prima cauză de deces în Europa. În anul 2016 s-au înregistrat 1,68 milioane de decese cauzate de boli cardiovasculare, reprezentând 37,1% din totalul deceselor, iar tendinţa actuală este de creştere permanentă a ponderii afecţiunilor cardiovasculare.
Riscul de a dezvolta boli cardiovasculare este mai mare la bărbaţi, dar este recunoscut astăzi faptul că femeile au un risc în creştere în ultimii ani de deces prin boli cardiovasculare, în special după menopauză. În ultimii ani se estimează că bolile cardiovasculare ucid în total mai multe femei (2,2 milioane/an) faţă de bărbaţi (1,8 milioane/an) şi că o femeie din trei decedează din cauza unei boli cardiace în fiecare an; în prezent, bolile cardiovasculare sunt considerate a fi prima cauză de deces la femei. Cu toate acestea, o femeie din cinci nu conştientizează faptul că ar putea avea probleme de sănătate cardiace, ceea ce a contribuit la subdiagnosticarea şi subevaluarea riscului cardiovascular la femei şi implicit la subtratarea şi amânarea tratamentului în cazul acestora(1).
Un studiu recent, care a evaluat diferenţele dintre bărbaţi şi femei în ceea ce priveşte factorii de risc şi bolile cardiovasculare în Australia, a arătat faptul că bărbaţii sunt mai expuşi factorilor de risc convenţionali (fumat, diabet zaharat, HTA), în timp ce femeile experimentează întârziere în aplicarea măsurilor terapeutice şi terapie mai puţin intensivă, precum şi aderenţă scăzută la tratament(2).
Între bărbaţi şi femei există diferenţe anatomice, funcţionale, precum şi în ceea ce priveşte modul de adaptare a aparatului cardiovascular la stres (tabelul 1)(3).

Pe lângă factorii de risc tradiţionali (fumat, HTA, dislipidemie, obezitate, diabet zaharat, antecedente heredocolaterale, sedentarism, dietă, stres), în cazul femeilor se descriu şi factori de risc specifici, care acţionează în special în anumite perioade ale vieţii, având rol important în special la femeia tânără (sarcina, sindromul de ovar polichistic, bolile autoimune, depresia, migrena, contracepţia şi terapia de substituţie hormonală, menopauza). Factorii de risc tradiţionali capătă importanţă în special la femeile în postmenopauză, când riscul cardiovascular creşte exponenţial la femei, egalând riscul cardiovascular al bărbaţilor.
Evaluarea riscului cardiovascular, conform noului Ghid de prevenţie a bolilor cardiovasculare(4), nu se indică a fi făcută sistematic tuturor femeilor cu vârsta sub 50 de ani şi bărbaţilor sub 40 de ani, dacă nu prezintă factori de risc cunoscuţi. Poate fi luată în considerare evaluarea riscului cardiovascular sistematic sau oportunist în cazul femeilor cu vârsta de peste 50 de ani sau la postmenopauză, chiar dacă nu prezintă alţi factori de risc adiţionali(4).
Recent, România a fost încadrată între ţările cu risc cardiovascular foarte înalt, bazat pe rata de mortalitate cardiovasculară (figura 1)(4).
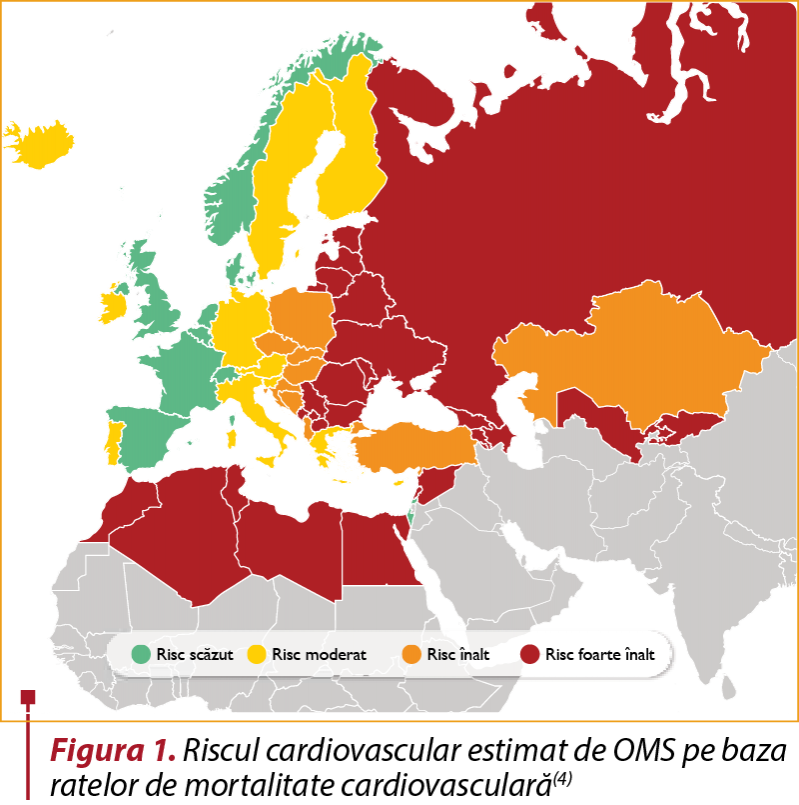
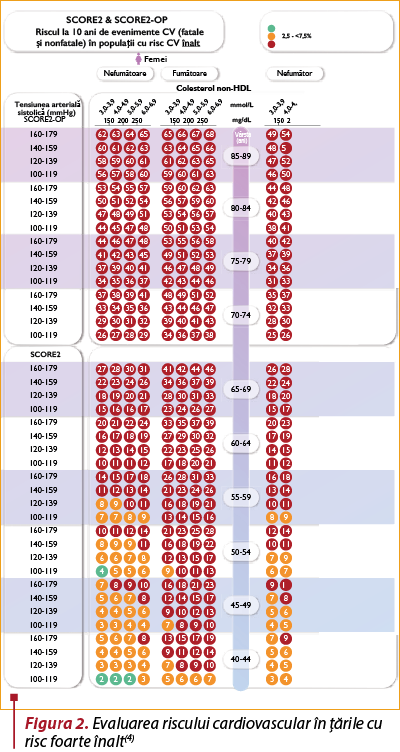
Evaluarea riscului de eveniment cardiovascular fatal şi nonfatal în următorii 10 ani se recomandă să fie făcută utilizând noile scoruri de risc (SCORE 2 pentru persoane sub 70 de ani, respectiv SCORE 2OP pentru persoane de peste 70 de ani), care consideră ca parametri de calcul: sexul, vârsta, statutul de fumător, valoarea TA sistolice şi valoarea non-HDL colesterolului (figura 2). Se observă faptul că riscul cardiovascular estimat este mai mic în cazul femeilor la vârste tinere (sub 50 de ani), dar de fapt este vorba despre un risc cardiovascular amânat, întrucât riscul unei femei de 50 de ani este similar cu cel al unui bărbat de 50 de ani, iar mortalitatea prin boli cardiovasculare este în final mai mare la femei. Din aceste considerente, rezultă necesitatea evaluării corecte a riscului la femei şi instituirea unor măsuri profilactice eficiente în vederea reducerii riscului unor evenimente cardio-/cerebrovasculare.
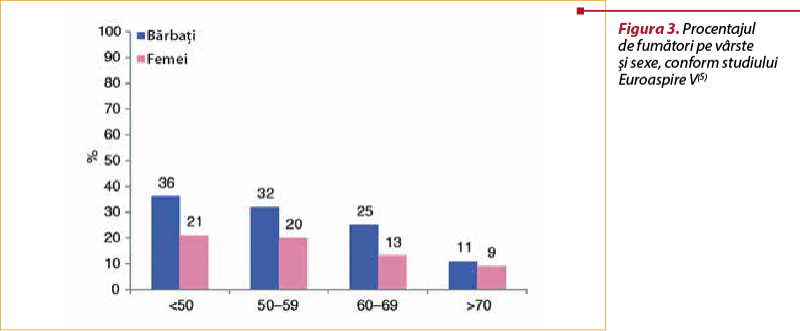
Factorii de risc tradiţionali prezintă pentru femei anumite particularităţi, riscul relativ de a dezvolta o boală cardiovasculară fiind mai mare la femeile expuse la aceiaşi factori de risc faţă de bărbaţi. Astfel, deşi femeile fumează în proporţie mai mică decât bărbaţii, după cum a reieşit şi din studiul observaţional Euroaspire V (figura 3), fumatul prelungit constituie un factor de risc cu impact mai important în cazul femeilor. O metaanaliză a 75 de studii de cohortă a identificat un risc de boli cardiovasculare cu 25% mai mare în cazul femeilor fumătoare faţă de bărbaţii fumători, iar renunţarea la fumat realizează o reducere a riscului cu 13% mai importantă în cazul femeilor. De aceea, sunt necesare eforturi de renunţare la fumat, cu utilizarea tuturor mijloacelor pe care le avem la dispoziţie (consiliere, medicaţie, substituenţi de nicotină).
Obezitatea este un factor de risc important, având în vedere că procentajul femeilor obeze este mai mare decât al bărbaţilor; în SUA, procentajul femeilor obeze a fost de 40,4%, faţă de 35% la bărbaţi. Obezitatea intervine în special la femei după menopauză, când se produce şi o redistribuire abdominală a adipozităţii(6). Este confirmat faptul că măsurarea circumferinţei abdominale, corelată cu adipozitatea viscerală, se corelează mai bine cu riscul de ateroscleroză subclinică, identificat prin măsurarea grosimii intimă-medie carotidiană, decât cu simpla identificare a IMC. Se pare că riscul de ateroscleroză subclinică începe să crească în cazul femeilor cu doi ani anterior instalării menopauzei(7). Obezitatea, la rândul ei, este strâns legată de tulburările metabolismului glucidic şi lipidic, de hipertensiune şi tulburări de somn de tip apnee de somn, toţi fiind factori de risc cardiovascular independenţi de IMC. De asemenea, obezitatea este considerată factor de risc pentru insuficienţa cardiacă, studiul Framingham demonstrând creşterea riscului de insuficienţă cardiacă cu 7% pentru femei şi cu doar 5% pentru bărbaţi pentru fiecare creştere a IMC cu o unitate; în aceeaşi măsură, circumferinţa abdominală, a taliei şi raportul talie-înălţime au fost identificaţi ca factori independenţi pentru riscul de insuficienţă cardiacă(8).
Hipertensiunea arterială constituie un factor de risc cardiovascular îndeosebi la femei în postmenopauză, riscul fiind mai crescut la femeile de culoare şi la femeile hispanice, conform literaturii de specialitate(9). Femeile tinere la premenopauză sunt protejate prin profilul hormonal, estrogenii, prin efectul de vasodilataţie(3), determinând un control mai bun al tensiunii arteriale(10). În cazul tinerelor fete cu hipertensiune arterială, putem aminti cauze secundare specifice bolii renale parenchimatoase, displazie fibromusculară a arterei renale (specifică femeilor în peste 90% din cazuri), tulburări endocrinologice (hiperaldosteronism, hipotiroidism, utilizarea contraceptivelor orale, sindromul ovarelor polichistice), boli inflamatorii cronice (lupus eritematos, arterita Takayasu) sau boli genetice (sindrom Turner, malformaţii cardiace). După menopauză, riscul de hipertensiune al femeilor creşte, în special după vârsta de 65 de ani(11), iar evoluţia tensiunii pe parcusul vieţii diferă la femei faţă de bărbaţi; femeile prezintă un risc crescut de boli cardiovasculare la praguri mai mici ale tensiunii arteriale(12). Astfel, riscul femeilor de a face un eveniment coronarian acut la valori ale tensiunii arteriale de 110-119 mmHg a fost echivalat cu riscul la bărbaţi la valori ale tensiunii arteriale de peste 160 mmHg. În postmenopauză se constată o creştere a tensiunii sistolice mai importantă la femei comparativ cu bărbaţii, secundară diminuării efectului vasodilatator al estrogenului, creşterii rigidităţii arteriale, creşterii sensibilităţii la sare, scăderii producţiei de acid nitric la nivelul endoteliului şi creşterii expresiei receptorului angiotensinei II; creşterea izolată a tensiunii sistolice reprezintă un predictor important pentru evenimente cardiovasculare ulterioare. Creşterea tensiunii diastolice este asemănătoare la ambele sexe. La apariţia hipertensiunii arteriale la postmenopauză contribuie suplimentar şi obezitatea, care apare la până la 40% dintre femei, alături de ratele crescute de depresie, anxietate sau de reducerea activităţii fizice(9).
O particularitate a tratamentului antihipertensiv la femei constă în faptul că, la femeile tinere care doresc să conceapă, în timpul sarcinii şi alăptării sunt contraindicaţi inhibitorii enzimei de conversie şi blocanţii receptorilor de angiotensină(11,13) din cauza riscului teratogen. Deşi femeile răspund mai bine la tratamentul antihipertensiv decât bărbaţii cel puţin la trei clase medicamentoase (diuretice, inhibitorii enzimei de conversie şi beta-blocanţi), ele par a avea un control mai slab al tensiunii arteriale faţă de bărbaţi, fiind mai puţin compliante şi aderente atât la dietă, stil de viaţă, cât şi la medicaţie, mai ales între 65 şi 80 de ani(11). De asemenea, femeile acuză mai frecvent reacţii adverse la medicamente (de 1,5-1,7 ori mai frecvent decât bărbaţii)(11) şi efectele nedorite sunt mai severe decât la bărbaţi: edeme la blocantele canalelor de calciu, hiponatremie, hipopotasemie sau aritmii induse de diuretice, gută indusă de diuretice, hirsutism cauzat de utilizarea minoxidilului(11).
Un tip special de hipertensiune este cea apărută în sarcină după săptămâna a 20-a, care se poate însoţi de proteinurie semnificativă, cu risc de preeclampsie şi eclampsie, punând în pericol atât viaţa mamei, cât şi a fătului. Monitorizarea tensiunii gravidei pe tot parcursul sarcinii, post-partum şi ulterior în următorii ani este recomandată în toate ghidurile actuale(10,13), ştiut fiind faptul că, în cazul femeii cu hipertensiune în cursul sarcinii, riscul de a dezvolta hipertensiune la o vârstă mai tânără este de 2-7,2 ori mai mare. De aceea, femeile cu istoric de hipertensiune indusă de sarcină şi/sau preeclampsie vor fi monitorizate şi evaluate periodic pentru hipertensiune (IIA, B). Tratamentul hipertensiunii în timpul sarcinii se recomandă să fie făcut cu metildopa sau labetalol ca medicaţie de linia întâi, eventual blocanţi de calciu (nifedipină) ca medicaţie de linia a doua(10,13). Diureticele vor fi evitate întrucât pot determina hipoperfuzie placentară prin hipovolemie, iar beta-blocantele se vor administra doar în caz de necesitate, cu monitorizarea bătăilor cordului fetal(11).
Riscul cardiovascular la femeile cu dislipidemie este asemănător cu al bărbaţilor, iar profilul cu risc aterogen include creşterea LDLc, non-HDLc şi a trigliceridelor şi scăderea HDLc. Deşi reducerea LDLc are un efect similar de scădere a riscului cardiovascular la femei, ca şi la bărbaţi, terapia cu statine este mai puţin prescrisă în cazul femeilor, în ciuda faptului că ghidurile recomandă tratament cu statine în prevenţia primară a bolilor cardiovasculare aterosclerotice la femeile cu risc înalt şi în prevenţia secundară, având aceleaşi indicaţii şi ţinte terapeutice ca şi în cazul bărbaţilor(14,15). Nivelul seric scăzut de HDLc se pare că este un predictor bun pentru mortalitatea cardiovasculară la femei, iar trigliceridele crescute pot fi un factor de risc independent mai ales la femeile cu niveluri scăzute de HDLc(15). Studiile au demonstrat nu doar o prescriere mai redusă a statinelor, dar şi o aderenţă mai mică la tratament a acestora, precum şi prezenţa unui număr crescut de efecte adverse la terapia statinică (mialgii, căderea părului, hepatalgii)(3), în cele mai multe cazuri nejustificate şi fără modificări ale parametrilor paraclinici (transaminaze, creatinkinază). Medicaţia hipolipemiantă însă nu trebuie administrată atunci când femeia planifică o sarcină, în timpul sarcinii sau al alăptării(14,11).
Diabetul zaharat creşte riscul cardiovascular al unei persoane de aproximativ 3-4 ori, dar studiile au demonstrat o creştere mai mare a riscului de evenimente cardiovasculare la femeile cu diabet zaharat (de 4-6 ori) faţă de femeile fără diabet, în timp ce la bărbaţi creşterea riscului cardiovascular la persoanele cu diabet este de doar 2-3 ori(3,6). S-a constatat că femeile cu diabet zaharat de tip 1 au mortalitate de orice cauză cu 37% mai mare şi un risc de două ori mai mare de evenimente cardiovasculare fatale sau nonfatale faţă de femeile fără diabet. Riscul de mortalitate prin boli cardiovasculare sau de boli cardiovasculare nonfatale atribuibil diabetului zaharat este mai mare în cazul femeilor faţă de bărbaţi. De asemenea, se realizează un control mai prost al glicemiilor la femei, pe de o parte, din cauza aderenţei reduse a acestora la modificările stilului de viaţă, iar pe altă parte, din cauza faptului că primesc un tratament mai puţin agresiv şi prezintă aderenţă redusă la medicaţia hipoglicemiantă. Femeile sunt mult mai puţin aderente la dietă şi la exerciţii fizice. Obezitatea, hipertensiunea arterială şi dislipidemia sunt mai frecvent întâlnite şi prezintă forme mai severe la femeile cu diabet zaharat faţă de bărbaţii cu diabet zaharat(6). Studiile clinice au demonstrat un beneficiu evident al controlului glicemic intensiv faţă de controlul glicemic standard, măsurabil prin nivelul HbA1c, asupra scăderii riscului de evenimente cardiovasculare în cazul femeilor(3). Prognosticul a fost ameliorat în ultimii ani de introducerea noii medicaţii hipoglicemiante (inhibitori SGLT2), care prezintă multiple beneficii (cardiovasculare, protecţie a deteriorării funcţiei renale, ameliorarea simptomatologiei şi reducerea mortalităţii în insuficienţa cardiacă), pe lângă controlul mai bun al glicemiilor(6). Ghidurile actuale(4) recomandă screening pentru diabet zaharat la femeile cu istoric de preeclampsie sau hipertensiune indusă de sarcină, la femeile cu diabet zaharat gestaţional, femei cu istoric de sindrom de ovar polichistic sau dacă există istoric de naştere prematură sau naştere a unui făt cu greutate mică. Se recomandă screening pentru diabet zaharat şi în cazul femeilor obeze sau cu ficat gras nonalcoolic(4). Oprirea fumatului, consumul scăzut de grăsimi saturate şi alimente cu index glicemic ridicat, scăderea greutăţii, apelând atunci când este nevoie chiar şi la chirurgie bariatrică, exerciţiul fizic aerobic regulat, combinat cu exerciţii de rezistenţă, au efect benefic atât pe progresia diabetului zaharat, scăderea riscului de apariţie a complicaţiilor microvasculare şi macrovasculare, precum şi pe scăderea riscului de evenimente cardiovasculare pe termen lung(16). Ţinta terapeutică pentru HbA1c <7% reduce riscul de complicaţii macro- şi microvasculare atât în diabetul zaharat de tip 1, cât şi în diabetul zaharat de tip 2. Ca şi în cazul bărbaţilor, şi la femeile de vârstă înaintată sau cu fragilitate crescută sunt recomandate ţinte mai relaxate pentru HbA1c <8%, pentru a evita riscul de hipoglicemie. Metforminul, ca primă linie de terapie, agoniştii de receptor GLP1 sau inhibitori SGLT2 sunt medicamente care şi-au dovedit beneficiul în scăderea riscului de evenimente cardiovasculare, a mortalităţii de cauză cardiovasculară şi a mortalităţii de toate cauzele(17).
În afara factorilor de risc cardiovascular tradiţionali, a căror prezenţă devine mai relevantă îndeosebi după vârsta de 65 de ani sau după menopauză, în cazul femeilor există multipli factori de risc netradiţionali (sarcina, terapia de substituţie hormonală, menopauza, sindromul ovarelor polichistice, bolile autoimune, migrena, depresia) care acţionează în special la femeia tânără, în timpul perioadei fertile, crescând riscul de apariţie a bolilor cardiovasculare şi cerebrovasculare la vârste mai tinere.
Sarcina reprezintă o perioadă în care au loc modificări fiziologice, reologice şi hormonale de adaptare a femeii. Modificările fiziologice din cursul sarcinii, statusul de hipercoagulabilitate şi staza venoasă determină creşterea riscului tromboembolic atât în perioada de sarcină, cât şi post-partum. De aceea, este necesară evaluarea femeilor înaintea sarcinii, în vederea încadrării într-o grupă de risc, alături de monitorizarea pe parcursul sarcinii, precum şi post-partum, atât în primele şase săptămâni, cât şi la distanţă(11). În cazul femeilor cu risc tromboembolic crescut, acestea vor primi profilactic anticoagulare cu heparină cu greutate moleculară mică în doze calculate conform greutăţii corporale(18). În ceea ce priveşte apariţia hipertensiunii în cursul sarcinii, circa 10% dintre femei pot prezenta valori crescute ale tensiunii, însă doar un procentaj mic prezintă risc de a dezvolta preeclampsie şi eclampsie. Prezenţa în istoric a preeclampsiei creşte riscul femeii de a dezvolta boli cardiovasculare şi sindrom coronarian acut de 1,5-2,7 ori(19); preeclampsia este considerată astfel factor de risc cardiovascular independent, fiind necesară monitorizarea agresivă în timpul sarcinii şi la un an post-partum. Prezenţa diabetului zaharat gestaţional determină creşterea riscului de a dezvolta diabet zaharat ulterior de 1,6-2 ori, iar literatura de specialitate estimează că circa 50% dintre femei cu diabet gestaţional vor dezvolta diabet zaharat în următorii cinci ani(19). Sunt consideraţi astfel factori de risc cardiovascular în timpul sarcinii: diabetul zaharat gestaţional, hipertensiunea apărută în cursul sarcinii sau sarcina la femei cu risc crescut de a dezvolta boli ischemice cardiace, istoric de naştere prematură sau avorturi repetate. Se recomandă ca aceste femei să fie monitorizate de către echipa de specialişti, să se monitorizeze tensiunea arterială, glicemia, hemoglobina glicată, testele de coagulare, atât în cursul sarcinii, cât şi la 4-12 săptămâni post-partum, ulterior cu repetare la fiecare 1-3 ani(19).
Sindromul ovarului polichistic reprezintă un alt factor de risc specific; afectează 6-16% dintre femei şi este asociat cu afectarea toleranţei la glucoză, dislipidemie, hipertensiune arterială, sindrom metabolic, diabet zaharat de tip 2, markeri de inflamaţie crescuţi şi cu creşterea riscului cardiovascular(19,14). Studiile au demonstrat faptul că femeile tinere diagnosticate cu sindromul de ovar polichistic prezintă modificări timpurii de ateroscleroză subclinică, disfuncţie endotelială şi creşterea riscului de evenimente cardiovasculare la femeile de vârstă reproductivă(20). Deşi sunt necesare studii suplimentare pentru evaluarea riscului cardiovascular la femeile cu sindrom de ovar polichistic(14), toate ghidurile recomandă evaluarea şi urmărirea în timp a profilului lipidic, a tensiunii arteriale şi a toleranţei la glucoză în cazul femeilor diagnosticate cu sindrom de ovar polichistic, iar educaţia în ceea ce priveşte stilul de viaţă este recomandată în toate cazurile, fiind demonstrat faptul că tratarea factorilor de risc cardiovascular asociaţi ameliorează în timp riscul cardiovascular al acestor femei(19).
Utilizarea contraceptivelor orale este asociată cu creşterea valorilor tensiunii arteriale şi cu creşterea riscului de evenimente cardiovasculare şi a riscului de accident vascular cerebral. Riscul de a dezvolta hipertensiune arterială creşte cu vârsta, consumul de tutun, obezitatea şi durata de utilizare a contraceptivelor orale; contraceptivele cu conţinut crescut de etinilestradiol au efecte secundare de creştere a tensiunii arteriale mai importante faţă de cele de generaţia a treia cu conţinut redus de etiniliestradiol, care sunt asociate mai puţin cu creşterea TA. Efectele de creştere a tensiunii şi riscului de evenimente cardiovasculare sunt din cauza activării sistemului renină-angiotensină-aldosteron, creşterii retenţiei hidrosaline, creşterii rigidităţii arteriale şi a statusului procoagulant cu favorizarea trombozelor. De aceea, ghidurile actuale recomandă evitarea contraceptivelor orale la femeile hipertensive sau cu factori de risc cardiovascular. Se pot lua în calcul contraceptive orale în combinaţii cu doze mici la femeile cu hipertensiune arterială bine controlată şi monitorizată. Pacientelor cu hipertensiune arterială necontrolată care doresc contracepţie li se vor recomanda metode de contracepţie locale (dispozitive mecanice, dispozitivul intrauterin cu eliberare de levonorgestrel) sau contraceptive orale pe bază de progestative(9,21). De asemenea, femeile cu dislipidemie şi valori crescute de LDLc (>160 mg/dL) şi/sau cu factori de risc multipli vor utiliza metode de contraceţie alternative (dispozitive intrauterine); obezitatea, statutul de fumătoare şi vârsta de peste 35 de ani constituie alte contraindicaţii ale contraceptivelor orale(19).
Migrena afectează până la 20% din populaţia generală, fiind mai frecventă la femei tinere şi adolescente. Se estimează că până la o treime dintre persoanele cu migrenă experimentează aură înainte sau în timpul unei crize, caracterizată prin simptome reversibile (tulburări de vedere, de limbaj, tulburări senzoriale sau motorii). Studii randomizate şi metaanalize au identificat existenţa unei corelaţii între migrenele întâlnite la femei şi riscul crescut de accident vascular ischemic; corelaţia cu accidentul vascular hemoragic rămâne incertă, fiind confirmată de unele studii şi infirmată de altele(22). De asemenea, există dovezi ale asocierii dintre migrenă şi alte tulburări cardiovasculare: infarctul miocardic, hipertensiunea arterială, tromboembolismul venos, fibrilaţia atrială. Astfel, algoritmul QRISK3 de evaluare a riscului cardiovascular pe următorii 10 ani are inclus ca unul dintre factori prezenţa migrenei, confirmând asocierea acesteia cu creşterea riscului de boli cardiovasculare. Deşi există studii în care s-a observat ameliorarea migrenei sub tratament cu aspirină sau warfarină, ghidurile actuale nu recomandă utilizarea de antitrombotice în profilaxia migrenei. Numeroase studii au raportat prezenţa unui risc crescut de accident vascular cerebral ischemic la femeile cu migrenă care utilizează contraceptive orale, mai ales dacă se asociază şi cu alţi factori de risc, cum ar fi fumatul, vârsta de peste 35 de ani sau coagulopatie genetică. Se pare că riscul de accident vascular se corelează cu doza de estrogeni conţinută în contraceptive(22). De aceea, ghidul de prevenţie a bolilor cardiovasculare din 2021 consideră că în prezenţa migrenei cu aură ar trebui să se evaluze riscul cardiovascular al persoanei respective; se recomandă evitarea utilizării contraceptivelor hormonale la femeile cu migrenă şi aură(4). În timpul sarcinii, la majoritatea femeilor, migrena se ameliorează, dar există un procent mic de femei care prezintă migrenă de novo în timpul sarcinii sau agravarea migrenei; acestea prezintă un risc crescut de complicaţii în cursul sarcinii, preeclampsie, hipertensiune arterială, embolie pulmonară, tromboembolism venos şi de accident vascular cerebral ischemic sau hemoragic(22). Rămân de evaluat în continuare markeri ai severităţii migrenei, predictori de asociere cu accidente vasculare şi alte evenimente cardiovasculare, edificarea mecanismelor cauzale care stau la baza riscului crescut de accident vascular la persoanele cu migrenă, identificarea genotipului specific al persoanelor cu migrenă şi accident vascular ischemic şi identificarea unor tratamente preventive care ar putea scădea riscul de evenimente cardiovasculare la persoanele cu migrenă(22).
Menopauza aduce cele mai însemnate modificări fiziologice, tranziţia la menopauză având un efect negativ suplimentar asupra îmbătrânirii. Menopauza este asociată cu apariţia hiperfagiei, obezităţii de tip central cu redistribuirea ţesutului adipos, cu apariţia insulinorezistenţei, a unui profil lipidic proaterogen, din cauza scăderii efectelor protectoare ale estrogenilor. Se adaugă reducerea activităţii fizice, mai marcată în cazul femeilor decât în cazul bărbaţilor, care sunt preocupate mai mult de gospodărie şi mai puţin de practicarea exerciţiului fizic; pe acest fond, se accentuează anxietatea, depresia. Toate modificările care au loc în premenopauză şi menopauză au ca efect creşterea exponenţială a riscului cardiovascular, care va depăşi în scurt timp riscul de deces prin boli cardiovasculare al bărbaţilor. De asemenea, studiile au arătat că apariţia menopauzei precoce sub 45 de ani (10% dintre femei) creşte riscul cardiovascular de 1,5 ori(19). Se descrie astfel o creştere liniară a riscului cardiovascular cu cât vârsta menopauzei este mai mică, respectiv pentru fiecare scădere cu un an a vârstei menopauzei s-a determinat o creştere a riscului cardiovascular cu 2%(19). Se pare că există o legătură între intensitatea tulburărilor vasomotorii din preajma menopauzei, puse pe seama hipersimpaticotoniei, şi creşterea riscului de boli cardiovasculare şi diabet zaharat cu aproximativ 48%. Ghidurile actuale nu le recomandă terapia de substituţie hormonală femeilor aflate la menopauză pentru reducerea factorilor de risc cardiovascular, întrucât studiile desfăşurate nu au demonstrat efecte benefice ale terapiei de substituţie hormonală care să contrabalanseze riscurile acestei terapii(4). Mai mult decât atât, se pare că modificările descrise au loc cu aproximativ trei ani înainte de instalarea menopauzei. De aceea, se recomandă monitorizarea profilului lipidic glucidic şi a tensiunii arteriale în perioada premenopauză, promovarea unui stil de viaţă sănătos, dietă de tip mediteraneean, cu reducerea consumului de grăsimi saturate şi hidrocarbonate, precum şi practicarea exerciţiului fizic regulat.
Bolile inflamatorii şi bolile autoimune reprezintă o patologie întâlnită cu frecvenţă mai mare la sexul feminin, în special la femeile tinere. Astfel, femeile cu poliartrită reumatoidă prezintă risc de evenimente coronariene acute de 2-3 ori mai mare şi risc de accident vascular cu 50% mai mare, în timp ce femeile cu LES prezintă un risc de 9-50 de ori mai mare de eveniment coronarian acut. Mecanismele prin care afecţiunile autoimune cresc riscul femeilor să dezvolte boli cardiovasculare şi cerebrovasculare sunt multiple: afectarea microcirculaţiei şi instabilitatea plăcii de aterom, prezenţa celulor inflamatorii (macrofage, limfocite T) din placa de aterom, disfuncţia endotelială, un profil lipidic proaterogen, dar să nu neglijăm reacţiile adverse ale terapiilor utilizate – AINS (mai ales coxibii), corticoterapia sau anti-TNF-alfa, care cresc, la rândul lor, riscul cardiovascular asociat. Noile terapii biologice însă au efect benefic atât pe încetinirea evoluţiei bolii de bază, cât şi pe reducerea riscului aterogen asociat. Sunt necesare conştientizarea riscului crescut de evenimente cardiovasculare al acestor femei, monitorizarea atentă a profilului glicemic şi lipidic, a tensiunii arteriale şi terapia de prevenire a bolilor cardiovasculare, cu statine, antiagregante plachetare, utilizarea atentă a terapiei de bază a bolilor sau a terapiei de reducere a simptomelor.
Boala coronariană la femei prezintă anumite particularităţi ca moment de apariţie, substrat fiziopatologic, manifestări clinice şi terapie. Estrogenii au rol cardioprotector în premenopauză, astfel încât se descrie un decalaj de 8-10 ani pentru debutul bolii coronariene la femei faţă de bărbaţi, prevalenţa fiind mai mică la femei până la vârsta de 55-60 de ani, după care riscul de boală coronariană al femeilor devine similar cu al bărbaţilor(23). Femeile se caracterizează prin prezenţa unor vase coronare mai mici, dar cu funcţie endotelială mai bună, cu rezervă coronariană mai mare. Majoritatea femeilor prezintă plăci de aterom cu volum mai mic, dar cu afectare difuză a coronarelor, de cele mai multe ori. Simptomatologia este frecvent atipică; pe lângă durerea toracică iradiată în umeri, în spate, la nivelul braţelor sau la nivelul gâtului ca simptom comun, femeile prezintă frecvent în debutul unui sindrom coronarian acut greaţă, vărsături, durere sau apăsare în zona abdomenului superior, dispnee, ameţeli, tulburări de digestie sau uneori doar o oboseală extremă. Deseori, ele nu dau importanţă simptomelor sau le interpretează în alt context, astfel încât prezentarea la medic este întârziată cu peste 12 ore de la producerea unui sindrom coronarian acut la 41% dintre femei(24). De asemenea, în cazul femeilor se pot obţine rezultate fals pozitive la testul de efort, din cauza efectului estrogenilor asupra segmentului ST, a prezenţei prolapsului de valvă mitrală sau a afectării microcirculaţiei. Coronarografia indică de multe ori leziuni mai puţin severe cu obstrucţie incompletă, astfel încât frecvent boala coronariană este subdiagnosticată în cazul femeilor şi, prin urmare, subtratată. Evoluţia unui sindrom coronarian acut în cazul femeilor poate să fie de multe ori nefavorabilă, mortalitatea descrisă la un an după un infarct miocardic acut fiind mai mare în cazul acestora faţă de bărbaţi. Se descrie, de asemenea, un tip aparte în cadrul sindroamelor coronariene la femei, prin risc de disecţie a arterelor coronare (Takotsubo)(24).
Valvulopatiile reumatismale sunt mai frecvent întâlnite la femei, dar se remarcă întârzierea intervenţiei reparatorii faţă de bărbaţi, astfel încât şi rezultatele postintervenţie sunt mai puţin bune, cu apariţia mai frecventă a insuficienţei cardiace(4). Factorii de risc pentru apariţia insuficienţei cardiace la femei sunt: hipertensiunea, diabetul zaharat, cardiomiopatia peripartum, cardiomiopatia Takotsubo, fibrilaţia atrială sau valvulopatiile, în timp ce la bărbaţi predomină etiologia ischemică(25). Pe de altă parte, femeile sunt mai vulnerabile la ischemie, dezvoltând mai frecvent după un sindrom coronarian insuficienţă cardiacă. Fibrilaţia atrială este, de asemenea, întâlnită mai frecvent la femei, reprezentând un predictor de accident vascular mai puternic decât la bărbaţi; fibrilaţia atrială la femei se asociază cu risc crescut de demenţă şi afectare cognitivă şi dublează riscul de deces de orice cauză, motiv pentru care s-a acordat 1 punct în scorul CHA2DS2-Vasc de evaluare a riscului tromboembolic la femeile cu fibrilaţie atrială(26).
În concluzie, mitul conform căruia femeile sunt protejate de boli cardiovasculare până la vârsta menopauzei nu corespunde realităţii, deoarece în momentul de faţă bolile cardiovasculare reprezintă ucigaşul numărul unu pentru femei. Evaluarea factorilor de risc tradiţionali şi netradiţionali specifici femeilor trebuie să fie făcută de către medicii din asistenţa medicală primară cu fiecare ocazie, fie că este vorba de o tânără femeie cu sindrom de ovar polichistic, cu obezitate, dislipidemie, diabet zaharat sau în timpul sarcinii, post-partum, pre- sau postmenopauză. Este importantă conştientizarea profesioniştilor din domeniul sanitar, dar şi a femeilor asupra riscului cardiovascular pe care îl prezintă atât în premenopauză, cât şi în postmenopauză. Nu trebuie perceput riscul de boli cardiovasculare la femei ca fiind mai mic decât cel al bărbaţilor, pentru a nu exista riscul subdiagnosticării şi subtratării factorilor de risc cardiovascular.
Conflict of interests: The author declares no conflict of interests.
Bibliografie
- Mosca L, Hammond G, Mochari-Greenberger H, Towfghi A, Albert MA, Harvey-Berino J, et al. Fifteen-year trends in awareness of heart disease in women: Results of a 2012 American Heart Association national survey. Circulation. 2013;127(11):1254–63.
- Banks E, Welsh J, Joshy G, Martin M, Paige E, Korda RJ. Comparison of cardiovascular disease risk factors, assessment and management in men and women, including consideration of absolute risk: A nationally representative cross-sectional study. BMJ Open. 2020;10(12):1–10.
- Kurrelmeyer K. Cardiovascular Disease in Women. Methodist Debakey Cardiovasc J. 2017;13(4):183-184.
- Visseren FLJ, MacH F, Smulders YM, Carballo D, Koskinas KC, Bäck M, et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J. 2021;42(34):3227–337.
- Arnett DK, Blumenthal RS, Albert MA, et al. 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines [published correction appears in Circulation. 2019 Sep 10;140(11):e649-e650] [published correction appears in Circulation. 2020 Jan 28;141(4):e60] [published correction appears in Circulation. 2020 Apr 21;141(16):e774]. Circulation. 2019;140(11):e596-e646.
- Rivellese AA, Riccardi G, Vaccaro O. Cardiovascular risk in women with diabetes. Nutr Metab Cardiovasc Dis [Internet]. 2010;20(6):474–80. Available from: http://dx.doi.org/10.1016/j.numecd.2010.01.008
- Samargandy S, Matthews KA, Brooks MM, et al. Abdominal visceral adipose tissue over the menopause transition and carotid atherosclerosis: the SWAN heart study. Menopause. 2021;28(6):626-633.
- Powell-Wiley TM, Poirier P, Burke LE, Després JP, Gordon-Larsen P, Lavie CJ, et al. Obesity and Cardiovascular Disease: A Scientific Statement from the American Heart Association. Circulation. 2021;E984–1010.
- Ahmad A, Oparil S. Hypertension in Women: Recent Advances and Lingering Questions. Hypertension. 2017;70(1):19–26.
- Wenger NK, Arnold A, Bairey Merz CN, Cooper-DeHoff RM, Ferdinand KC, Fleg JL, et al. Hypertension Across a Woman’s Life Cycle. J Am Coll Cardiol. 2018;71(16):1797–813.
- Regitz-Zagrosek V, Roos-Hesselink JW, Bauersachs J, et al. 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J. 2018;39(34):3165-3241.
- Ji H, Niiranen TJ, Rader F, Henglin M, Kim A, Ebinger JE, et al. Sex Differences in Blood Pressure Associations with Cardiovascular Outcomes. Circulation. 2021;761–3.
- Mancia G, De Backer G, Dominiczak A, Cifkova R, Fagard R, Germano G, et al. 2018 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Journal of Hypertension. 2018;39:3021–3104.
- Gunning MN, Fauser BCJM. Are women with polycystic ovary syndrome at increased cardiovascular disease risk later in life? Climacteric. 2017;20(3):222–7.
- Collins P, Webb CM, de Villiers TJ, Stevenson JC, Panay N, Baber RJ. Cardiovascular risk assessment in women - an update. Climacteric. 2016;19(4):329–36.
- Cosentino F, Grant PJ, Aboyans V, Bailey CJ, Ceriello A, Delgado V, et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2020;41(2):255–323.
- American Diabetes Association. Standards of Medical Care in Diabetes - 2022. Diabetes Care. 2022;45(Suppl 1).
- Mehta LS, Warnes CA, Bradley E, Burton T, Economy K, Mehran R, et al. Cardiovascular Considerations in Caring for Pregnant Patients: A Scientific Statement from the American Heart Association. Circulation. 2020;141(23):e884–903.
- Maas AHEM, Rosano G, Cifkova R, Chieffo A, Van Dijken D, Hamoda H, et al. Cardiovascular health after menopause transition, pregnancy disorders, and other gynaecologic conditions: A consensus document from European cardiologists, gynaecologists, and endocrinologists. Eur Heart J. 2021;42(10):967–84.
- Iftikhar S, Collazo-Clavell ML, Roger VL, Sauver JS, Brown JD, Cha S, et al. Risk of cardiovascular events in patients with polycystic ovary syndrome. Neth J Med. 2012;70(2):74–80.
- Hypertension in pregnancy. Report of the American College of Obstetricians and Gynecologists’ Task Force on Hypertension in Pregnancy. Obstet Gynecol. 2013;122(5):1122-1131.
- Øie LR, Øie LR, Kurth T, Gulati S, Gulati S, Dodick DW. Migraine and risk of stroke. J Neurol Neurosurg Psychiatry. 2020;91(6):593–604.
- Pathak LA, Shirodkar S, Ruparelia R, Rajebahadur J. Coronary artery disease in women. Indian Heart J. 2017;69(4):532–8.
- Neumann FJ, Sechtem U, Banning AP, Bonaros N, Bueno H, Bugiardini R, et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41(3):407–77.
- McDonagh TA, Metra M, Adamo M, Gardner RS, Baumbach A, Böhm M, et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2021;42(36):3599–726.
- Hindricks G, Potpara T, Dagres N, Bax JJ, Boriani G, Dan GA, et al. 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2021;42(5):373–498.
Articole din ediţiile anterioare
Relaţia dintre vitamina D şi riscul cardiovascular
În ultimii ani, au existat tot mai multe cercetări ce au încercat să demonstreze rolul pe care vitamina D, şi anume 25 (OH) vitamina D, îl are în o...
Aspecte actuale în profilaxia primară a bolilor cardiovasculare
Determinanţii sociali sunt cei mai importanţi markeri ai stării de sănătate. Identificarea factorilor de risc şi intervenţia standardizată asupr...
Prevenţia primară şi screeningul afecţiunilor cardiovasculare la diabetici
Boala cardiovasculară aterosclerotică reprezintă principala cauză de morbiditate şi mortalitate a pacienţilor diabetici. Diagnosticul precoce al di...
Asocieri între bolile cardiovasculare şi probleme legate de sănătatea mintală
În practica medicală se observă frecvent că pacienţii cu patologie cardiovasculară au şi suferinţe legate de sănătatea mintală. Această asociere...