Statins constitute the first-line medication in the primary and secondary prevention of cardiovascular accidents in patients with hypercholesterolemia, reducing by 25-30% the risk of myocardial infarction, ischemic stroke and cardiovascular lethality. Clinical studies over the past 10-15 years have demonstrated the likelihood of developing de novo diabetes after statin use. From these considerations, a series of problems are addressed, such as: Is the diabetogenic effect specific to the class of statins?; Does it depend on the dose used?; What is the benefit/risk ratio?; Which patients are more prone to developing diabetes?; what are the mechanisms of diabetes development?; Are there needed or developed diabetes prevention strategies for statin treatment?; Is it necessary to change the tactics of using statins in the development of diabetes?
Statinele şi efectul diabetogen (I)
Statins and the diabetogenic effect (I)
First published: 30 septembrie 2022
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Farm.207.4.2022.7089
Abstract
Rezumat
Statinele constituie medicaţia de primă linie în profilaxia primară şi secundară a accidentelor cardiovasculare la pacienţii cu hipercolesterolemie prin reducerea cu 25-30% a riscului de infarct miocardic, a ictusului ischemic şi a letalităţii cardiovasculare. Studiile clinice din ultimii 10-15 ani au demonstrat probabilitatea dezvoltării diabetului zaharat (DZ) de novo după utilizarea statinelor. Din aceste considerente, sunt abordate o serie de probleme, precum: este efectul diabetogen specific clasei statinelor?; depinde de doza utilizată?; care este raportul beneficiu/risc?; care pacienţi sunt mai predispuşi la dezvoltarea diabetului zaharat?; care sunt mecanismele de dezvoltare a diabetului?; sunt necesare sau elaborate strategii de prevenţie a diabetului la tratamentul cu statine?; e necesară modificarea tacticii de utilizare a statinelor la dezvoltarea diabetului?
Introducere
Statinele disponibile pentru uz clinic în prezent includ derivaţi fungici (lovastatina, pravastatina, simvastatina) şi sintetici (atorvastatina, fluvastatina, pitavastatina). Toate aceste statine au trei părţi constitutive: un element comun tuturor statinelor care prezintă o mare similitudine cu molecula HMG-CoA (substrat enzimatic), o structură inelară complexă hidrofobă şi grupuri laterale de pe inel. Statinele sunt inhibitori puternici, selectivi, competitivi şi reversibili ai HMG-CoA reductazei. Această enzimă este responsabilă pentru conversia HMG-CoA în mevalonat în metabolismul colesterolului. Statinele concurează cu HMG-CoA (un substrat endogen) pentru locul activ al enzimei. Statinele cu afinitate mai mare se leagă de situsul activ al enzimei şi produc modificări conformaţionale, prevenind astfel legarea HMG-CoA şi blocând sinteza colesterolului. Deficitul de colesterol creat contribuie la scăderea ulterioară a nivelului de LDL-C în sânge. Statinele reglează, de asemenea, receptorii LDL din ficat şi ţesuturile periferice, crescând eliminarea particulelor LDL din sânge. Activitatea acestor receptori este un factor determinant vital pentru concentraţiile plasmatice de LDL. În general, statinele au un efect direct asupra metabolismului lipidic şi un efect indirect asupra cascadelor intracelulare. Efectul lor indirect este în mare parte legat de efectul lor asupra proteinelor prenilate. Inhibarea cascadei mevalonatului de către statine determină reduceri ale GGPP (pirofosfat de geranilgeranil), FPP (pirofosfat de farnesil), dolicholi (cofactori în glicozilarea N-legată) şi ale coenzimei Q10. Terapia cu statine este eficientă în scăderea nivelurilor de LDL-C cu 20-50%, de trigliceride cu 10-20% şi determină o posibilă creştere a lipoproteinelor cu densitate mare (HDL-C) cu 5-10%, care a determinat un management efectiv al prevenirii primare şi secundare a bolilor cardiovasculare (BCV). Statinele manifestă unele efecte pleiotrope, precum: antiagregant, antitrombotic, imunomodulator, antiinflamator, stabilizarea plăcilor aterosclerotice, îmbunătăţirea funcţiei endoteliale vasculare, reducerea inflamaţiei vasculare şi intensifică formarea osoasă. Acestea pot reduce riscul de cardiopatie ischemică, accident vascular cerebral ischemic, hipertrofie ventriculară stângă, aritmii, infarct miocardic, nevoia de revascularizare arterială, posibil fibrilaţie atrială, boală Alzheimer, diabet de tip 2, încetinesc progresia nefropatiilor cronice şi artrita reumatoidă. Aceste activităţi pleiotrope ale statinelor sunt presupuse a fi responsabile pentru beneficiile clinice ale terapiei cu statine. Însă, pe măsură ce utilizarea acestor medicamente a crescut, au fost identificate multe evenimente adverse la utilizarea îndelungată, cu efecte proeminente asupra ficatului şi muşchilor. Din aceste considerente, FDA din SUA a adăugat informaţii de avertizare cu privire la „efectul statinelor asupra incidenţei diabetului şi a creşterii HbA1C şi/sau a glicemiei à jeun” la etichetele de siguranţă ale statinelor la pacienţii care au deja diabet(2,7).
Diabetul zaharat(DZ) de tip 2 este o boală metabolică cronică provocată de rezistenţa la insulină sau de deficienţa de insulină, care are ca rezultat creşterea nivelului de glucoză în sânge. Prevalenţa DZ atinge proporţii epidemice, cu consecinţe majore asupra sănătăţii pacientului, precum şi economice. Boala cardiovasculară (BCV) continuă să fie cauza principală de morbiditate şi mortalitate la pacienţii cu diabet zaharat la nivel mondial, iar pacienţii cu DZ au un risc substanţial mai mare de a dezvolta BCV decât populaţia generală. Dislipidemia, asociată DZ, constituie un factor de risc major pentru BCV, motiv pentru care controlul optim al dislipidemiei este fundamental pentru prevenirea primară a BCV, iar pacienţii cu DZ au nevoie de un management mai eficient al dislipidemiei, decât cei fără DZ. Astfel, la pacienţii cu DZ de tip 2 şi cu vârsta de peste 40 de ani se recomandă administrarea medicamentelor hipolipemiante, în principal statine. Statinele, inhibitori ai HMG-CoA reductazei, sunt cele mai utilizate medicamente pentru scăderea colesterolului LDL şi joacă un rol vital în prevenirea complicaţiilor cardiovasculare aterosclerotice(10,12,14).
Incidenţa efectului diabetogen al statinelor
Datele din studiile clinice au sugerat că terapia cu statine se asociază cu un risc global crescut de aproximativ 10% de apariţie a diabetului zaharat de tip 2 în decurs de cinci ani, îndeosebi la persoanele cu prediabet şi rezistenţă la insulină(1). S-a estimat că, în funcţie de tipul de statine, doza şi prezenţa factorilor de risc individuali (vârsta, IMC, sindromul premetabolic), statinele pot creşte riscul de DZ de tip 2 cu până la 25%(5,7,9).
Statinele sunt eficiente, sigure şi bine tolerate, însă datele curente din diferite studii clinice, studii post‑hoc, metaanalize ale trialurilor clinice randomizate, studii de scurtă durată, studii observaţionale şi metode de randomizare mendeliană au confirmat că acestea ar putea creşte riscul de diabet, în special la pacienţii predispuşi. Efectul diabetogen al statinelor a fost raportat din studiul trial JUPITER, care a estimat un risc crescut de diabet cu 25% la persoanele care administrau 20 mg de rosuvastatină. Pravastatina în studiul PROSPER a arătat un risc crescut de diabet cu 32%. Constatările acestor două studii au fost în concordanţă cu rapoartele altor studii clinice randomizate care au arătat o creştere a riscului de diabet la utilizarea statinelor. Concomitent, studiul LIPID referitor la intervenţia pe termen lung cu pravastatină în boala ischemică nu a raportat niciun efect al pravastatinei 40 mg asupra DZ de novo în comparaţie cu grupurile de control. O revizuire a datelor ştiinţifice actuale indică o asociere consecventă a utilizării statinelor şi un risc sporit de dezvoltare a DZ de tip 2. Mai multe studii clinice pe atorvastatină, rosuvastatină şi simvastatină au raportat creşterea nivelului de glucoză în sânge şi al hemoglobinei glicozilate (HbA1C)(2).
Studiul JUPITER a randomizat bărbaţi şi femei sănătoase cu niveluri LDL-C ≤130 mg/dl şi niveluri de proteină C-reactivă cu sensibilitate ridicată (PCR-sr) ≥2 mg/dl la rosuvastatină 20 mg/zi sau placebo timp de circa doi ani. Numărul de cazuri noi de DZ a fost cu 0,6% mai mare în grupul cu rosuvastatină. Studiul JUPITER a fost primul care a observat o creştere a DZ, posibil pentru că a necesitat includerea PCR-sr crescute, un marker pentru rezistenţa la insulină, iar 41% dintre participanţii trataţi cu statine şi 41,8% dintre participanţii trataţi cu placebo au avut sindrom metabolic.
Mai multe metaanalize au examinat relaţia statină-diabet. Cele mai recente au examinat 20 de studii cu statine, inclusiv 129170 de participanţi urmăriţi pentru o medie de 4,2 ani, dintre care au dezvoltat DZ nou 3858 de subiecţi trataţi cu statine şi 3481 de subiecţi trataţi cu placebo. Greutatea corporală a crescut cu 0,24 kg mai mult la subiecţii trataţi cu statine. Nu a existat nicio relaţie între modificarea LDL-C la un an şi debutul DZ sau între LDL-C şi modificarea greutăţii corporale. O altă metaanaliză a inclus cinci studii care au comparat terapia intensivă (atorvastatină sau simvastatină 80 mg pe zi) şi moderată (pravastatină 40 mg, simvastatină 10 până la 40 mg şi atorvastatină 10 mg) cu statine la 32752 de pacienţi. S-a constatat că DZ nou s-a dezvoltat la 4,4% şi, respectiv, 4% dintre subiecţii care au primit tratament cu statine în doză mare sau moderată. Acest lucru a echivalat cu doi pacienţi diabetici suplimentari, dar cu 6,5 mai puţine evenimente cardiovasculare în grupul care administra tratament intensiv cu statine per 1000 pacienţi-ani. Doar un caz suplimentar de DZ pe an ar apărea la fiecare 498 de pacienţi trataţi cu statine în doze mari versus medii. Prin urmare, terapia intensivă cu statine ar preveni 3,2 evenimente CV pentru fiecare nou caz de DZ(18).
Efectele diferitelor statine asupra riscului de dezvoltare a DZ de novo sunt controversate. Studiile anterioare au evidenţiat efectele de clasă ale statinelor asupra dezvoltării DZ şi metabolismului glucozei. Studiul J-PREDICT, care a inclus 1269 de participanţi cu toleranţă alterată la glucoză (TAG), a evidenţiat un risc mai mic de diabet în grupul cu pitavastatină decât în grupul cu modificarea stilului de viaţă, care a indicat efectele diferite ale statinelor individuale asupra riscului de DZ de novo. O metaanaliză a 27 de studii clinice, care a comparat efectele diferitelor statine, a sugerat un risc mai mare de DZ asociat cu regimul intensiv de tratament cu atorvastatină şi rosuvastatină decât cu simvastatină, pravastatină, lovastatină şi pitavastatină. În acelaşi timp, pitavastatina pare să aibă cel mai mare risc de DZ de novo în comparaţie cu rosuvastatina, atorvastatina, pravastatina şi simvastatina într-un studiu de cohortă retrospectiv de cinci ani. Cu toate acestea, într-un studiu de cohortă retrospectiv de 19 ani, pitavastatina a fost asociată cu o incidenţă mai mică nesemnificativă de DZ de novo comparativ cu atorvastatina, fluvastatina, pravastatina, rosuvastatina şi simvastatina. Astfel de dovezi indică efectele controversate ale statinelor individuale asupra riscului de DZ de novo(13).
Factori de risc pentru diabetul zaharat de novo asociat statinelor
Incidenţa diabetului zaharat de tip 2 indus de terapia cu statine pare să fie mai mare la pacienţii cu factori de risc preexistenţi, inclusiv creşterea indicelui masei corporale, a hemoglobinei glicate sau a glicemiei à jeun. A fost observată atât pentru statine hidrofile, cât şi pentru statine lipofile şi pare să apară mai frecvent la pacienţii în vârstă şi la cei aflaţi sub tratament cu statine în doze mari(21).
Factorii de risc modificabili includ modificarea stilului alimentar şi activitatea fizică. Dintre factorii de risc nemodificabili, predispoziţia genetică este responsabilă în proporţie de 40‑70% în dezvoltarea DZ de tip 2, în funcţie de preexistenţa bolii la unul sau ambii părinţi, deşi o parte considerabilă a acestei eredităţi se datorează obezităţii. În special factorii genetici determină dezvoltarea atât a obezităţii, cât şi a DZ, influenţând gustul, preferinţele alimentare şi modelele alimentare, stilul de viaţă sedentar, precum şi metabolismul bazal. Factorii de risc suplimentari ai DZ includ vârsta, fumatul, stresul, deficitul de vitamina D, tulburările de somn şi depresia. Alţi factori de risc clinic asociaţi cu dezvoltarea DZ de tip 2 includ obezitatea abdomino-viscerală, hiperglicemia, hipertensiunea arterială şi dislipidemia(4,18).
În prezenţa mai multor factori de risc pentru diabet sau sindrom metabolic la momentul iniţial, efectul diabetogen al statinelor poate duce la progresia de la prediabet la diabet. Prin urmare, acest lucru ar impune modificarea stilului de viaţă, pentru a preveni sau întârzia progresia spre diabet şi ar trebui implementată înainte de iniţierea terapiei cu statine. Mai mult, terapia cu statine poate determina creşterea aportului caloric şi de grăsimi prin relaxarea dietelor restrictive, ceea ce duce la creşterea progresivă în greutate, factori cunoscuţi a fi predictori ai diabetului, astfel că necesitatea consilierii stilului de viaţă este indispensabilă(5).
Analizele post-hoc ale diferitelor studii indică creşterea riscului de DZ la tratamentul cu statine la pacienţii cu dereglări metabolice multiple. Acest risc este deosebit de mare la persoanele cu prediabet (glucoză plasmatică > 100 mg/dl), sindrom metabolic, antecedente familiale de DZ de tip 2, obezitate (IMC > 30 kg/m2), stil de viaţă sedentar, practici alimentare aterogene şi diabetice, pacienţi în vârstă, femei, etnie asiatică, coadministrare de medicamente diabetogene, hiperlipidemie, hipertensiune arterială şi tratament intensiv cu statine. O aderenţă crescută la tratamentul cu statine la pacienţii diabetici reduce riscul de complicaţii macrovasculare, dar, în acelaşi timp, la persoanele fără diabet poate creşte progresiv riscul de DZ de novo(2).
Subiecţii din studiul JUPITER care la momentul iniţial aveau unul sau mai mulţi factori de risc pentru DZ, inclusiv glucoza à jeun > 100 mg/dl, indicele de masă corporală peste 30 kg/m2 sau hemoglobina A1C > 6, au avut un risc crescut cu 28% de DZ în comparaţie cu cei care nu prezentau aceşti factori. Nu au existat cazuri noi de DZ printre cei fără factori de risc la momentul iniţial. Sexul feminin, vârsta crescută şi etnia asiatică cresc, de asemenea, riscul. Femeile tratate cu statine, în comparaţie cu bărbaţii, au dezvoltat mai frecvent DZ de novo decât cele tratate cu placebo. Asocierea dintre statine şi riscul de DZ de novo a fost mai mare în rândul persoanelor mai în vârstă. Un studiu care a evaluat efectul statinelor asupra riscului incident de DZ la femei în postmenopauză cu vârsta cuprinsă între 50 şi 79 de ani a demonstrat că utilizarea iniţială a statinelor a fost asociată cu un risc crescut cu 48% pentru DZ de novo. Femeile de origine asiatică şi alte rase insulare din Pacific au avut un risc mai mare de DZ în comparaţie cu cele caucaziene, afro-americane sau hispanice. S-a sugerat că indivizii de origine asiatică se confruntă cu reduceri mai mari ale colesterolului şi cu mai multe efecte secundare la aceeaşi doză de statine în comparaţie cu caucazienii, posibil din cauza variantelor genetice în metabolismul statinelor, deci este posibil ca creşterea DZ la această etnie să reprezinte acelaşi fenomen. Asocierea utilizării statinelor şi a DZ de novo a avut loc cu toate statinele, făcând acest lucru un efect de clasă(18).
Statinele sunt cel mai frecvent prescrise în tratamentul dislipidemiilor secundare datorită dovezilor disponibile pentru scăderea fracţiei LDL-C şi pentru reducerea morbidităţii şi mortalităţii cardiovasculare. Studiile observaţionale, clinice şi metaanalizele au descoperit că statinele pot creşte riscul de dezvoltare a DZ de tip 2. Dovezile indică faptul că utilizarea acestor medicamente este asociată cu un risc crescut de DZ primar depistat, iar în februarie 2012 FDA a adăugat informaţii de avertizare cu privire la efectul statinelor referitor la creşterea nivelului glicemiei şi al hemoglobinei glicozilate (HbA1c). Studiile au relevat impactul negativ al statinelor asupra sensibilităţii la insulină, scăderea secreţiei de către celulele pancreatice şi creşterea rezistenţei la insulină. În timp ce mecanismul hipolipemiant al statinelor este relativ bine înţeles, mecanismele subiacente dezvoltării DZ de tip 2 indus de statine par să fie multifactoriale. La fel, trebuie menţionat că majoritatea pacienţilor care dezvoltă diabet indus de statine au prediabet sau caracteristici ale sindromului metabolic care indică un risc ridicat de diabet la momentul iniţierii tratamentului cu statine(5,8,20).
Există mulţi factori care contribuie la dezvoltarea bolii cardiovasculare aterosclerotice, principala cauză de mortalitate la pacienţii cu DZ de tip 2. Acestea includ dislipidemia, stresul oxidativ, glicozilarea proteică sau starea inflamatorie cronică – toate acestea se agravează în DZ de tip 2. Dislipidemia este foarte frecvent întâlnită în diabetul zaharat de tip 2 afectând aproximativ 72-85% dintre pacienţi şi se caracterizează prin creşterea nivelului de trigliceride serice (TG), lipoproteine de densitate scăzută (LDL) şi scăderea nivelului de lipoproteine de densitate înaltă (HDL). Deşi mecanismul exact al patogenezei dislipidemiei diabetice nu este clar, rezistenţa la insulină joacă un rol important în acest proces. Acest lucru duce la eliberarea crescută de acizi graşi liberi (AGL) din celulele adipoase rezistente la insulină, cu un flux crescut de AGL către ficat şi utilizând depozitele de glicogen; aceasta induce producerea de TG, promovând astfel secreţia de apolipoproteină B (ApoB) şi colesterol VLDL (figura 1)(8,11,14,15).
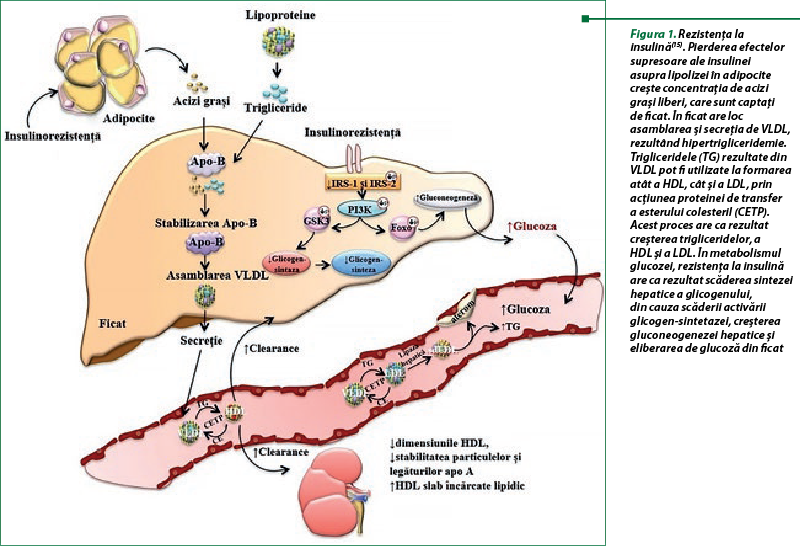
Mai multe studii au indicat că dislipidemia diabetică este cauzată de dereglarea acţiunii lipoprotein lipazei (LPL), care este localizată în celulele endoteliale. LDL modificate, cum ar fi LDL glicat şi oxidat, joacă un rol negativ important în inducerea disfuncţiei celulare vasculare şi renale şi a riscului cardiovascular, care la rândul lor accelerează dezvoltarea complicaţiilor diabetului. Scăderea nivelului LDL este prima prioritate în tratarea dislipidemiei diabetice, în principal nivelurile circulante ale particulelor LDL. Nivelul ridicat de LDL în plasmă contribuie la formarea plăcii aterosclerotice în artere, care îngustează vasele de sânge şi limitează fluxul de sânge. În astfel de condiţii, inhibitorii 3-hidroxi-3-metilglutaril coenzimei A (HMGCoA) reductazei sunt medicamente eficiente pentru scăderea nivelului LDL la pacienţii cu dislipidemie şi contribuie la o reducere semnificativă cu 25–30% a BCV la pacienţii cu DZ de tip 2(8,10).
Pe lângă reducerea nivelului de colesterol şi ameliorarea dislipidemiei, statinele au efecte pleiotrope, cum ar fi stabilizarea plăcilor aterosclerotice, îmbunătăţirea funcţiei endoteliale vasculare, reducând inflamaţia vasculară şi agregarea plachetară, imunomodulatoare, antitrombotice, promovarea angiogenezei şi efecte antioxidante. Acestea pot reduce riscul de ischemie cardiacă, accident vascular cerebral ischemic, hipertrofie ventriculară stângă, aritmii, infarct miocardic, necesitatea revascularizării arteriale, boala Alzheimer, diabet de tip 2, progresia nefropatiilor cronice şi a artritei reumatoide(2).
Există un interes din ce în ce mai mare pentru markerii lipidici, care evaluează cel mai bine riscul de diabet. Apolipoproteinele circulante, care se referă la numărul total de particule de lipoproteine, sunt superioare măsurătorilor standard ale lipoproteinelor pentru evaluarea riscului de DZ. Apolipoproteinele exercită roluri importante în metabolismul lipoproteinelor şi al glucozei din sânge. Apolipoproteina A1 (ApoA1) şi apolipoproteina B (ApoB) sunt două tipuri majore de apolipoproteine care au fost bine studiate(23).
În ciuda recomandărilor continue de reducere a LDL-C la toţi pacienţii cu diabet zaharat de tip 2, ADA/ACC a recunoscut limitări (inclusiv costul, complexitatea şi lipsa tehnicilor de măsurare standardizate) în utilizarea LDL-C ca biomarker pentru a ghida deciziile terapeutice pentru pacienţii cu risc metabolic ridicat. Concentraţia particulelor LDL şi nivelul apoB par să fie mai strâns asociate cu diabetul de tip 2 şi cu rezistenţa la insulină decât LDL sau non-HDL şi, prin urmare, pot fi predictori mai buni ai evenimentelor vasculare. Având în vedere că există o particulă de apoB în fiecare particulă de lipoproteină aterogenă (adică LDL, IDL şi VLDL), cuantificarea apoB ar trebui să capteze sarcina totală a celor mai aterogene particule şi, astfel, să servească ca un marker valoros al riscului de BCV. ApoB inhibă lipoliza în adipocite, acţionând ca o cale metabolică de la ficat la ţesutul adipos periferic. Dereglarea metabolismului ApoB poate provoca, în consecinţă, rezistenţă la insulină(6,23).
ApoA1 este principala lipoproteină asociată cu HDL şi aceasta poate reduce capacitatea de legare a lipidelor, poate modifica structura proteinelor şi poate atenua capacitatea de catalizare a efluxului de colesterol din macrofage. În plus, ApoA1 este capabilă să îmbunătăţească toleranţa la glucoză prin creşterea absorbţiei de glucoză în muşchii scheletici şi inimă de către complexul de protein kinază activat de adenozin monofosfat. Datele din studii epidemiologice, observaţionale şi intervenţionale sugerează, de asemenea, o asociere între apolipoproteina A1 (apoA1) şi riscul cardiovascular, indicând faptul că evaluarea apoA1 în asociere cu apoB poate oferi o predicţie mai precisă a riscului cardiovascular decât parametrii lipidici convenţionali. Terapia cu statine este administrată pentru scăderea nivelului de LDL la pacienţii cu diabet zaharat de tip 2, dar, cu toate acestea, chiar şi cu o scădere adecvată a LDL, riscul de BCV rămâne ridicat la mulţi pacienţi. Tratamentul cu statine scade non-HDL mai mult decât apoB, iar atingerea ţintei apoB necesită de obicei o terapie mai intensivă decât cea necesară pentru a atinge ţinta non-HDL. Studiile au arătat că terapia cu statine în doze mari este eficientă în atingerea obiectivelor de LDL-C şi este asociată cu efecte favorabile asupra fracţiilor lipoproteice la pacienţii cu diabet zaharat de tip 2, ceea ce se poate traduce în beneficii clinice în ceea ce priveşte potenţialul antiaterogenic şi o reducere ulterioară a riscul unor evenimente adverse cardiovasculare(6,23).
Efectul diabetogen al statinelor
Statinele sunt clasificate în funcţie de hidrofobicitatea lor în statine hidrofile (pravastatina şi rosuvastatină) şi statine lipofile (atorvastatina, cerivastatina, fluvastatina, lovastatina, pitavastatina şi simvastatină). Deşi ţinta ambelor tipuri de statine este HMG-CoA reductaza, mecanismele inhibitoare sunt distincte. Statinele hidrofile vizează ficatul mai eficient, deoarece absorbţia lor este mediată de proteinele transportoare, în timp ce statinele lipofile difuzează pasiv prin membrana hepatocelulară şi, în mod similar, sunt capabile să difuzeze şi în ţesuturile extrahepatice, prezentând astfel o hepatoselectivitate redusă. Influenţa lor difuză asupra ţesuturilor extrahepatice poate explica incidenţa mai mare a efectelor adverse observate la statinele lipofile. Excepţia notabilă de la aceasta este rosuvastatina, care este o statină hidrofilă, dar are un profil de activitate similar cu al statinelor lipofile(2,8).
S-a demonstrat că statinele (în special lipofile) inhibă semnalizarea calciu-dependentă indusă de glucoză şi secreţia de insulină prin blocarea canalelor de Ca2+ de tip L din celulele beta pancretice. Glucokinaza, enzima de limitare a vitezei pentru metabolismul intracelular al glucozei, este inhibată prin absorbţia crescută a LDL plasmatic de către statine, afectând secreţia de insulină prin dereglarea semnalizării calciu-dependente indusă de glucoză. Mai mult, statinele reduc sinteza coenzimei Q10 (CoQ10), un factor esenţial în sistemul mitocondrial de transfer de electroni, ducând la inhibarea secreţiei de insulină prin reducerea producţiei de ATP. Reducerea nivelurilor de CoQ10 din sânge şi muşchi duce, de asemenea, la perturbarea funcţiei mitocondriale musculare, mecanism implicat în patogenia rezistenţei la insulină şi în scăderea toleranţei la efort. În studiile in vitro şi pe animale, statinele inhibă sinteza izoprenoizilor, conducând la scăderea expresiei GLUT4 pe adipocite, ceea ce duce la afectarea captării glucozei. Statinele îmbunătăţesc absorbţia LDL plasmatic prin creşterea expresiei receptorilor LDL şi oxidarea LDL, declanşând un răspuns inflamator intracelular care compromite integritatea funcţională şi structurală a celulelor beta insulare şi în cele din urmă conduce la disfuncţia secretorie a insulinei. În plus, s-a demonstrat că producţia excesivă de oxid nitric indusă de citokine determină apoptoza celulelor beta prin activarea proteazei dependente de calciu, calpaină. Interacţiunea acestor procese poate contribui la dezvoltarea diabetului zaharat indus de statine şi poate deveni mai semnificativă la persoanele în vârstă, cu pierderea de celule beta dependentă de vârstă. De asemenea, scăderea sintezei colesterolului indusă de statine poate fi responsabilă de dereglarea stabilităţii membranare şi poate contribui la deteriorarea miocitelor fibrei musculare scheletice la majoritatea pacienţilor, în ciuda faptului că aceştia sunt asimptomatici, ceea ce poate cauza rezistenţa la insulină a muşchilor scheletici(2,19).
După cum s-a observat în metaanalize şi în alte studii, efectul diabetogen al statinelor cel mai posibil este un efect de clasă, dar s-au observat diferenţe substanţiale intraclasă. Potrivit unui studiu, pravastatina îmbunătăţeşte semnificativ sensibilitatea la insulină în comparaţie cu placebo, în timp ce simvastatina o agravează. S-a raportat că simvastatina reduce semnificativ concentraţia de adiponectină, un hormon care scade gluconeogeneza şi stimulează captarea glucozei şi sensibilitatea la insulină la pacienţii hipercolesterolemici. Se presupune că statinele lipofile şi hidrofile au efecte diferite asupra adiponectinei şi a rezistenţei la insulină. Pravastatina, un reprezentant al statinelor hidrofile, creşte concentraţia de adiponectină şi sensibilitatea la insulină. În schimb, simvastatina a fost raportată că creşte semnificativ concentraţia de glucoză à jeun, agravează rezistenţa la insulină şi reduce concentraţia de adiponectină(16,17).
Deoarece incidenţa şi mecanismele care stau la baza diabetului indus de statine sunt încă neclare, iar raportul risc-beneficiu pentru evenimentele cardiovasculare fiind puternic în favoarea utilizării statinelor indiferent dacă diabetul a fost sau nu diagnosticat în timpul terapiei cu statine, acestea rămân tratamentul de primă alegere pentru prevenirea BCV, în ciuda prezenţei mai multor medicamente hipolipemiante noi. De asemenea, este important de menţionat că riscul de dezvoltare a diabetului zaharat diferă în funcţie de preparat, de doza utilizată şi, la nivel individual, de profilul de risc al pacientului. De exemplu, la persoanele care au mai mulţi factori de risc pentru diabet se poate prescrie o statină mai puţin diabetogenă, cum ar fi pravastatina. Cunoaşterea mecanismelor posibile incriminate în dezvoltarea DZ asociat statinelor este esenţială şi relevantă clinic, oferind posibilitatea unor abordări preventive sau terapeutice ale acestei probleme şi/sau ghidând elaborarea de statine de nouă generaţie fără astfel de efecte secundare(17).
Dovezile din studiile randomizate controlate au arătat că terapia cu statine previne eficient progresia bolii cardiovasculare aterosclerotice şi reduce riscul de evenimente cardiovasculare majore, care a extins şi mai mult indicaţiile pentru terapia cu statine şi recomandarea regimului intensiv de tratament pentru profilaxia primară şi secundară. Studiile au demonstrat că terapia continuă cu statine reduce riscul de boală cardiovasculară aterosclerotică, iar beneficii absolute mai mari apar în urma unei terapii mai prelungite, iar acestea persistă pe termen lung. Problema de siguranţă a terapiei cu statine a determinat demararea unor studii clinice randomizate şi de practică reală. Deşi beneficiile statinelor depăşesc riscurile pentru multe populaţii de pacienţi, iar implicaţiile DZ indus de statine asupra rezultatelor pe termen lung sunt incerte, preocupările cu privire la statine, la riscurile de DZ indus, au crescut în mod continuu, în special în prevenţia primară, unde statinele sunt din ce în ce mai utilizate, conform modificărilor ghidurilor. Deoarece indicaţiile terapiei cu statine sunt în creştere pe scară largă şi se recomandă utilizarea mai intensă şi pe termen lung a statinelor în practica zilnică, un efect dependent de timp şi doză al statinei asupra riscurilor de DZ rămâne de determinat şi are o relevanţă deosebită pentru pacienţii de prevenţie primară(2,5).
În condiţiile practicii reale la pacienţii cu vârsta de peste 40 de ani cu hipercolesterolemie, care au primit terapie cu statine pentru prevenirea primară timp de 3,9 ani, s-a constatat că: utilizarea statinei a fost asociată în mod semnificativ cu un risc crescut de DZ nou depistat; la fel a existat o corelaţie pozitivă între riscul crescut al DZ de novo şi durata administrării, precum şi doza; nu a existat nicio diferenţă substanţială în ceea ce priveşte riscul de diabet zaharat de novo debutat în funcţie de vârstă, sex şi prezenţa sau absenţa factorilor de risc pentru diabet zaharat (scăderea glicemiei à jeun, indicele masei corporale peste 25 kg/m², lipsa exerciţiului fizic); nu s-a găsit niciun risc diferenţial de diabet zaharat de novo asociat cu diferite tipuri de statine(2).
Diferenţele chimice şi farmacodinamice dintre diferite statine sau intensitatea terapiei cu statine influenţează susceptibilitatea la diabet. Unele analize şi metaanalize au demonstrat că terapia intensivă cu statine a condus la o creştere mai mare a incidenţei DZ, în timp ce studiile de cohortă la pacienţi cu infarct miocardic care au administrat statine în doză intensivă sau moderată timp de cinci ani nu s-au constatat diferenţe cu placebo. În acest context prezintă interes utilizarea pitavastatinei, o statină de ultimă generaţie, care nu a determinat o creştere a incidenţei DZ de novo în comparaţie cu o creştere de 25% cu 20 mg rosuvastatină constatată în studiul JUPITER(5).
(continuare în numărul 5/2022)
Bibliografie
-
Abbasi F, Lamendola C, Harris CS, Harris V, Tsai MS, Tripathi P, Abbas F, Reaven GM, Reaven PD, Snyder MP, Kim SH, Knowles JW. Statins Are Associated With Increased Insulin Resistance and Secretion. Arterioscler Thromb Vasc Biol. 2021 Nov;41(11):2786-2797. doi: 10.1161/ATVBAHA.121.316159.
-
Alehegn AA, Kifle ZK, Abdelwuhab M. Possible Diabetogenic Effects of Statins Therapy and its Clinical Implications. Journal of Clinical & Experimental Pharmacology. 2020; 10(Issue_2). doi: 10.35248/2161-1459.21.10.27.
-
Brinton EA. Statin-Related New-Onset Diabetes Appears Driven by Increased Insulin Resistance: Are There Clinical Implications? Arterioscler Thromb Vasc Biol. 2021 Nov;41(11):2798-2801. doi: 10.1161/ATVBAHA.121.316893.
-
Ellulu MS, Samouda H. Clinical and biological risk factors associated with inflammation in patients with type 2 diabetes mellitus. BMC Endocr Disord. 2022 Jan 6;22(1):16. doi: 10.1186/s12902-021-00925-0.
-
Ganda OP. Statin-induced diabetes: incidence, mechanisms, and implications. F1000Res. 2016 Jun 24;5:F1000 Faculty Rev-1499. doi: 10.12688/f1000research.8629.1.
-
Gao L, Zhang Y, Wang X, Dong H. Association of apolipoproteins A1 and B with type 2 diabetes and fasting blood glucose: a cross-sectional study. BMC Endocr Disord. 2021 Apr 1;21(1):59. doi: 10.1186/s12902-021-00726-5.
-
García-Fernández-Bravo I, Torres-Do-Rego A, López-Farré A, Galeano-Valle F, Demelo-Rodriguez P, Alvarez-Sala-Walther LA. Undertreatment or Overtreatment with Statins: Where Are We? Front Cardiovasc Med. 2022 Apr 29;9:808712.
-
Galicia-Garcia U, Jebari S, Larrea-Sebal A, Uribe KB, Siddiqi H, Ostolaza H, Benito-Vicente A, Martín C. Statin Treatment-Induced Development of Type 2 Diabetes: From Clinical Evidence to Mechanistic Insights. Int J Mol Sci. 2020 Jul 2;21(13):4725. doi: 10.3390/ijms21134725.
-
Grunwald SA, Haafke S, Grieben U, Kassner U, Steinhagen-Thiessen E, Spuler S. Statins Aggravate the Risk of Insulin Resistance in Human Muscle. Int J Mol Sci. 2022 Feb 21;23(4):2398. doi: 10.3390/ijms23042398.
-
Habte ML, Melka DS, Degef M, Menon MKC, Yifter H, Feyisa TO. Comparison of Lipid Profile, Liver Enzymes, Creatine Kinase and Lactate Dehydrogenase Among Type II Diabetes Mellitus Patients on Statin Therapy. Diabetes Metab Syndr Obes. 2020 Mar 18;13:763-773. doi: 10.2147/DMSO.S234382.
-
Jialal I, Singh G. Management of diabetic dyslipidemia: An update. World J Diabetes. 2019 May 15;10(5):280-290. doi: 10.4239/wjd.v10.i5.280. PMID: 31139315.
-
Kim SJ, Kwon OD, Kim KS. Prevalence, awareness, treatment, and control of dyslipidemia among diabetes mellitus patients and predictors of optimal dyslipidemia control: results from the Korea National Health and Nutrition Examination Survey. Lipids Health Dis. 2021 Mar 26;20(1):29. doi: 10.1186/s12944-021-01455-3.
-
Liu WT, Lin C, Tsai MC, Cheng CC, Chen SJ, Liou JT, Lin WS, Cheng SM, Lin CS, Tsao TP. Effects of Pitavastatin, Atorvastatin, and Rosuvastatin on the Risk of New-Onset Diabetes Mellitus: A Single-Center Cohort Study. Biomedicines. 2020 Nov 13;8(11):499. doi: 10.3390/biomedicines8110499.
-
Mashayekhi-Sardoo H, Atkin SL, Montecucco F, Sahebkar A. Potential Alteration of Statin-Related Pharmacological Features in Diabetes Mellitus. Biomed Res Int. 2021 Mar 26;2021:6698743. doi: 10.1155/2021/6698743.
-
Ormazabal V, Nair S, Elfeky O, Aguayo C, Salomon C, Zuñiga FA. Association between insulin resistance and the development of cardiovascular disease. Cardiovasc Diabetol. 2018 Aug 31;17(1):122. doi: 10.1186/s12933-018-0762-4.
-
Ostrowska M, Adamski P, Koziński M, Navarese E, Kubica J. Diabetogenic effect of statins: a comprehensive review on the clinical relevance, underlying pathomechanisms and rationale for tailored statin therapy. Folia Medica Copernicana. 2015;3(4):145-153. doi: 10.5603/FMC.2015.0009.
-
Paseban M, Butler AE, Sahebkar A. Mechanisms of statin-induced new-onset diabetes. J Cell Physiol. 2019 Aug;234(8):12551-12561. doi: 10.1002/jcp.28123.
-
Thompson PD, Panza G, Zaleski A, Taylor B. Statin-Associated Side Effects. J Am Coll Cardiol. 2016 May 24;67(20):2395-2410. doi: 10.1016/j.jacc.2016.02.071.
-
Yoon JS, Lee HW. Diabetogenic effect of statins: a double-edged sword? Diabetes Metab J. 2013 Dec;37(6):415-22. doi: 10.4093/dmj.2013.37.6.415. PMID: 24404512.
-
Yu Q, Chen Y, Xu CB. Statins and New-Onset Diabetes Mellitus: LDL Receptor May Provide a Key Link. Front Pharmacol. 2017 Jun 13;8:372. doi: 10.3389/fphar.2017.00372.
-
Ward NC, Watts GF, Eckel RH. Statin Toxicity. Circ Res. 2019 Jan 18;124(2):328-350. doi: 10.1161/CIRCRESAHA.118.312782.
-
Vergès B. Pathophysiology of diabetic dyslipidaemia: where are we? Diabetologia. 2015 May;58(5):886-99. doi: 10.1007/s00125-015-3525-8.
-
Vijayaraghavan K. Treatment of dyslipidemia in patients with type 2 diabetes. Lipids Health Dis. 2010 Dec 20;9:144. doi: 10.1186/1476-511X-9-144. PMID: 21172030; PMCID: PMC3022752.
Articole din ediţiile anterioare
Noi perspective asupra tratamentului cu antidiabetice orale
Diabetul zaharat este o afecţiune cronică, genetică sau dobândită, caracterizată de incapacitatea organismului de a regla nivelurile glucozei din s...
Rolul farmacistului în managementul farmacoterapeutic al diabetului zaharat
Diabetul zaharat este o boală cronică din ce în ce mai frecventă, cu complicații generatoare de morbiditate și mortalitate semnificative. Diabetul ...
Asprosin și glicerol 3-fosfat fosfataza, noi ţinte terapeutice în diabetul zaharat de tip 2
Asprosin și glicerol 3-fosfat fosfataza, noi ţinte terapeutice în diabetul zaharat de tip 2
Statinele şi efectul diabetogen (II)
Mecanismul molecular al dezvoltării diabetului zaharat (DZ) de novo indus de statine este complex. Au fost postulate mai multe mecanisme fiziopatol...