Pregnancy and delivery do not generally increase the risk of SARS-CoV-2 infection, but do appear to favor the evolution to severe forms. The family doctor has an important role in identifying the risk factors for a severe evolution and the careful monitoring of these cases. It is recommended that the history of the patient, a clinical examination and specific investigations have a role in a differential diagnosis of severe forms of SARS-CoV-2 infection in pregnant women with preeclampsia/eclampsia. It is recommended to advise the pregnant woman on the potential risk for the newborn to develop a SARS-CoV-2 infection, as well as suggest postnatal monitoring of the mother and the newborn.
Aspecte ale infecţiei cu noul coronavirus la femeile gravide
Aspects regarding the new coronavirus infection in pregnant women
First published: 03 mai 2021
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Med.141.3.2021.4978
Abstract
Rezumat
Sarcina şi naşterea nu cresc, în general, riscul de infectare cu SARS-CoV-2, dar se pare că favorizează evoluţia către formele severe. Medicul de familie are un rol important în identificarea factorilor de risc pentru evoluţia severă şi monitorizarea atentă a acestor cazuri. Se recomandă ca, prin anamneză, examen clinic şi investigaţii specifice, să se facă un diagnostic diferenţial al formelor severe de infecţie cu SARS-CoV-2 la femeile gravide şi cu preeclampsie/eclampsie. Se recomandă consilierea femeii gravide cu privire la riscul potenţial pentru nou-născut de a dezvolta infecţia cu SARS-CoV-2, precum şi monitorizarea postnatală a nou-născutului şi a lăuzei.
Încă de la începutul pandemiei, infecţia cu noul tip de coronavirus la femeile gravide a ridicat diferite întrebări legate de riscurile asupra viitoarei mame, asupra evoluţiei sarcinii sau a fătului. Monitorizarea femeilor gravide în această perioadă a reprezentat un aspect important al practicii medicilor de familie.
Consilierea femeilor gravide sau a femeilor care îşi doresc o sarcină urmăreşte recomandările generale legate de prevenirea infecţiei cu SARS-CoV-2, şi anume: purtarea măştii de protecţie, igiena mâinilor, distanţarea socială, lucrul de acasă acolo unde este posibil. Sarcina şi naşterea nu cresc, în general, riscul de infectare cu SARS-CoV-2; femeile gravide nu sunt mai vulnerabile la a se infecta cu SARS-CoV-2 decât populaţia generală(1).
Efectele infecţiei cu noul coronavirus asupra sarcinii încă se studiază. Până în prezent, studiile raportate arată influenţa negativă asupra evoluţiei clinice şi o creştere a severităţii COVID-19 la femeile gravide comparativ cu femeile care nu sunt gravide, din aceeaşi grupă de vârstă(1).
Chiar dacă majoritatea femeilor gravide infectate (peste 90%) se recuperează fără a fi necesară internarea sau naşterea prematură, infecţia cu SARS-CoV-2 reprezintă un factor de risc şi necesită monitorizare activă.
Simptomatologia infecţiei cu SARS-CoV-2
la gravide
Tabloul clinic al infecţiei cu SARS-CoV-2 la femeile gravide este asemănător cu cel al populaţiei adulte infectate cu noul coronavirus. Modificările fiziologice din timpul sarcinii au un impact semnificativ asupra sistemului imunitar, sistemului respirator, funcţiei cardiovasculare şi coagulării, influenţând efectele infecţiei care se suprapun peste manifestările infecţiei cu noul coronavirus(2).
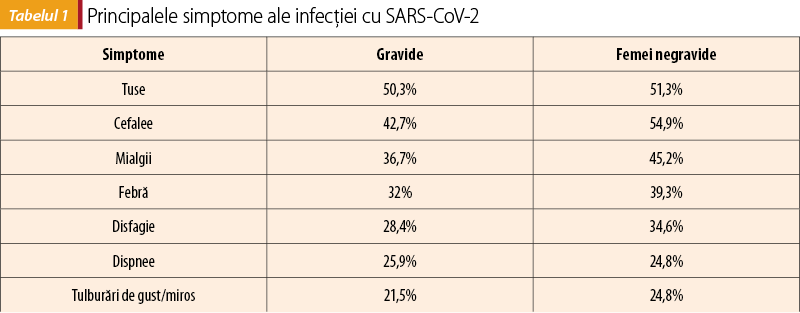
Cele mai frecvente simptome sunt cele respiratorii (tuse, febră, frisoane, dificultăţi în respiraţie, durere sau presiune toracică, rinoree, obstrucţie nazală)(1,2). De multe ori, febra poate lipsi, iar debutul simptomatologiei poate fi doar cu rinoree, însoţită de o uşoară disfagie. Simptomele generale, precum mialgiile, artralgiile, oboseala şi cefaleea, pot fi prezente, asociate sau nu cu simptomatologia de tip respirator(2).
Tulburările de miros, până la anosmie, sau tulburările de gust au fost semnalate şi la femeile gravide(3). Simptomele digestive (greaţă, vărsături, însoţite de tulburări de tranzit intestinal – simptome prezente şi în sarcina fiziologică) ce apar după un contact cu o persoană diagnosticată cu COVID-19 ridică suspiciunea diagnosticului pozitiv al infecţiei cu SARS-CoV-2. Foarte rar, au fost semnalate cazuri însoţite de confuzie sau cefalee persistentă, ceea ce impune diagnosticul diferenţial cu preeclampsia/eclampsia(3,4).
Raportul CDC din SUA, care a analizat un lot de 23.000 de femei gravide şi 386.000 de femei negravide, în perioada ianuarie-octombrie 2020, arată prezenţa celor mai frecvente simptome în procentaj aproximativ la fel la cele două grupe (tabelul 1)(4). Diagnosticul de infecţie cu SARS-CoV-2 a fost stabilit pe baza unui test RT-PCR pozitiv. Alte simptome frecvente prezente în peste 10% din cazuri la femeile gravide au fost reprezentate de greaţă, vărsături, oboseală, diaree şi rinoree(4).
Forme clinice ale infecţiei cu SARS-CoV-2
la gravide
Cele mai frecvente cazuri de infecţie cu SARS-CoV-2 la femeile gravide, raportate până în prezent într-o proporţie ce variază între 59% şi 73%, sunt asimptomatice(1,3,5).
Dintre formele simptomatice, cele mai frecvente sunt cele uşoare şi medii. Studiile raportate arată între 6% şi 15% forme evolutive severe la femeile gravide, între 2% şi 7% forme critice care au necesitat ventilaţie şi aproximativ 0,1% decese(4-6).
Formele severe au fost înregistrate la femei care prezentau comorbidităţi preexistente (precum boli cardiovasculare – mai ales hipertensiune arterială, şi diabet zaharat), vârsta de peste 35 de ani sau aveau Indicele de Masă Corporală de peste 25 kg/m2 (erau supraponderale sau obeze în momentul concepţiei)(5,6). Prezenţa acestor factori de risc a fost corelată şi cu un risc de naştere prematură mai mare(5).
Unele dintre manifestările clinice ale COVID-19 se suprapun cu simptomele sarcinii normale (oboseală, dificultăţi de respiraţie, congestie nazală, greaţă/vărsături), simptome ce ar trebui luate în considerare în timpul evaluării gravidelor simptomatice afebrile.
Din punct de vedere clinic şi evolutiv, studiile sugerează că sarcina nu creşte riscul de infectare cu SARS-CoV-2, dar pare că favorizează evoluţia către formele severe(1,5,6). Deşi majoritatea femeilor gravide infectate cu SARS-CoV-2 se recuperează fără a fi internate în spital, poate apărea o deteriorare clinică rapidă, ceea ce impune monitorizarea atentă de către medicul de familie a simptomelor, temperaturii, saturaţiei în O2, alurii ventriculare, tensiunii arteriale şi a glicemiei à jeun(5,6).
Gravidele infectate cu SARS-CoV-2, simptomatice, au un risc crescut de boală severă şi deces, comparativ cu femeile simptomatice care nu sunt gravide, având aceeaşi vârstă(7,8).
Factorii de risc pentru evoluţia severă a bolii şi deces în timpul sarcinii sunt reprezentaţi de:
-
vârstă (≥35 de ani)
-
obezitate
-
comorbidităţile medicale preexistente (hipertensiune arterială, diabet zaharat)(5-8).
Ratele de deces matern sunt mai mari (0,15-0,80%) comparativ cu cele ale femeilor gravide neinfectate(7,8).
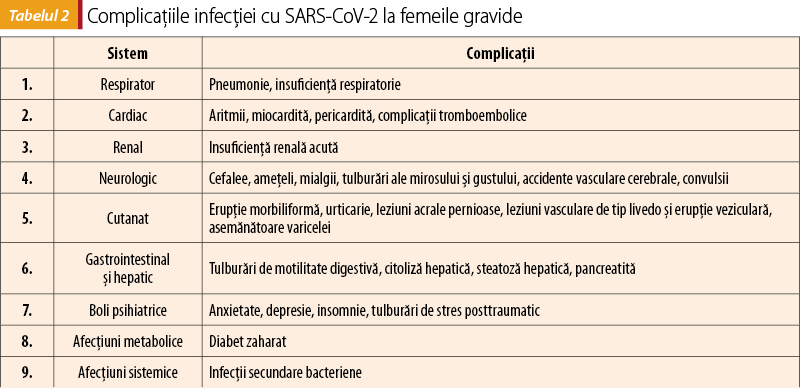
Complicaţiile infecţiei cu SARS-CoV-2 la femeile gravide sunt asemănătoare cu cele prezente în populaţia generală; diferă doar prevalenţa şi severitatea lor (tabelul 2)(9).
Transmiterea de la mamă la făt în timpul sarcinii sau al naşterii
Un aspect important al infecţiei cu SARS-CoV-2 la femeile gravide este reprezentat de posibilitatea transmiterii infecţiei de la mamă la făt în timpul sarcinii sau al naşterii.
Numeroase studii au încercat să răspundă la această preocupare. Într-o metaanaliză în care au fost incluse 936 de mame infectate cu SARS-CoV-2, au fost identificate cazuri de nou-născuţi cu test RT-PCR pozitiv în proporţie de 2,9%, test recoltat prin exsudat nazofaringian al nou-născutului în primele 24 de ore post-partum.
La trei nou-născuţi au fost identificaţi anticorpi de tip IgM pozitivi pentru SARS-CoV-2. Aceste aspecte susţin faptul că transmiterea verticală este posibilă şi pare să apară în puţine cazuri, în al treilea trimestru de sarcină(10,11). Ratele de infectare sunt similare cu cele ale altor agenţi patogeni care provoacă infecţii congenitale(10,11).
De remarcat faptul că transferul placentar al IgG de la mamele infectate în al treilea trimestru a fost redus în comparaţie cu cel din cazul gripei, sugerând că imunitatea pasivă dată de prezenţa bolii la mamă este mai mică decât în cazul gripei(10,11).
Cu toate acestea, având în vedere insuficienţa datelor din primul trimestru, nu se poate face încă o evaluare cu privire la ratele de transmitere verticală la începutul sarcinii şi la riscul potenţial de morbiditate şi mortalitate fetală(11).
Efectele infecţiei cu SARS-CoV-2
asupra fătului
Nu există dovezi clare care să susţină un risc crescut de avort spontan. Datele privind infecţiile din primul şi al doilea trimestru sunt limitate(11,12). Ratele de naştere prematură şi cezariană au fost crescute în multe studii, dar riscul crescut este limitat la gravidele cu boală severă sau critică(12,13).
Febra şi hipoxemia cresc riscurile pentru:
-
naştere prematură
-
ruperea prematură a membranelor
-
tulburări de ritm cardiac fetal(12,13).
Nu a fost raportat un risc crescut de anomalii congenitale(5,12). Infecţia cu SARS-CoV-2 la femeile gravide pare a fi asociată cu prematuritatea, restricţia de creştere intrauterină şi mortalitatea perinatală(8,9,12).
O metaanaliză pe un lot de 4005 femei gravide cu infecţie confirmată sau suspectă cu SARS-CoV-2 în 12 ţări europene şi SUA a raportat o rată de deces neonatal de 0,4-0,6%, care pare a fi similară cu cea din populaţia generală(8,9).
Incidenţa decesului fetal intrauterin a fost similară în rândul gravidelor cu test pozitiv la noul coronavirus comparativ cu cele cu test RT-PCR negativ pentru SARS-CoV-2(8).
Rata decesului matern în rândul gravidelor care au necesitat internare pentru infecţia cu SARS-CoV-2 a fost mai mare decât în rândul gravidelor cu forme uşoare/medii (3% versus 0,4%)(8,9).
Recomandări pentru managementul
nou-născuţilor din mame
confirmate/cu suspiciune de COVID-19
Un aspect particular este reprezentat de momentul naşterii, atunci când femeia gravidă este infectată cu SARS-CoV-2 sau suspectă, în urma unui contact cu o persoană confirmată cu COVID-19. În astfel de situaţii se recomandă folosirea tuturor măsurilor preventive în momentul naşterii, din cauza riscului crescut de infecţie prin aerosoli cu virus provenit de la mamă în timpul naşterii(14,15). Se recomandă ca nou-născuţii să fie separaţi de la naştere de mamele diagnosticate cu COVID-19 sau cu suspiciune de infecţie cu SARS-CoV-2, precum şi consilierea femeii gravide cu privire la riscul potenţial pentru nou-născut de a dezvolta infecţia cu SARS-CoV-2(14).
SARS-CoV-2 nu a fost detectat până în prezent în laptele matern(14). Se recomandă hrănirea nou-născuţilor cu lapte matern de către alte persoane neinfectate(14).
Nou-născutul netestat din cauza imposibilităţii efectuării testării rapide cu test antigen sau test RT-PCR necesită monitorizare ambulatorie prin telemedicină până la 14 zile după externare(14).
După externare se recomandă păstrarea unei distanţe de aproximativ 2 metri între mamă şi nou-născut, alături de izolare şi măsurile de prevenţie generală(14,15). Contactul dintre mamă şi nou-născut este permis după 7 zile de la dispariţia simptomelor sau după două teste negative – exsudat nazofaringian, cu ≥24 de ore între ele(14,15).
Vaccinarea anti-COVID-19 la gravide
Primele date despre răspunsul imun al femeilor gravide şi care alăptează după vaccinarea COVID-19 au fost raportate după începerea vaccinării în masă.
În studii prospective, femeile gravide/cele care alăptau şi care au primit un vaccin anti-COVID-19, de tip mARN, au avut răspunsuri imune induse de vaccin. Titrurile de anticorpi au fost mai mari decât cele induse de infecţia cu SARS-CoV-2 în timpul sarcinii şi anticorpii generaţi de vaccin au fost prezenţi în probele de sânge din cordonul ombilical şi în lapte matern(16,17). Studiile raportate susţin recomandarea pentru vaccinarea anti-COVID-19 a femeilor gravide şi a celor care alăptează.
Se recomandă vaccinarea anti-COVID-19 pentru gravide, mai degrabă decât amânarea vaccinării până după naştere sau după alăptare (recomandare de gradul 2C)(17).
Gravidele care prezintă un risc mai mare de expunere la SARS-CoV-2 sau un risc crescut de a avea forme severe dacă sunt infectate (diabet zaharat, obezitate sau boli cardiovasculare) pot beneficia cel mai mult după vaccinarea cu vaccinuri anti-COVID de tip mARN(16,17). Vaccinurile nu afectează fertilitatea(17).
Concluzii
Din cauza riscului de a dezvolta forme severe la femeile gravide, se impune prevenţia infecţiei cu SARS-CoV-2 folosind aceleaşi măsuri preventive recomandate: purtatul măştii de protecţie pentru gură şi nas, igiena mâinilor şi distanţarea socială. De asemenea, se recomandă monitorizarea activă a tuturor femeilor gravide simptomatice sau după un contact direct cu o persoană diagnosticată cu COVID-19. Medicul de familie are un rol important în identificarea factorilor de risc pentru evoluţia severă şi monitorizarea atentă a acestor cazuri. Se recomandă ca, prin anamneză, examen clinic şi investigaţii specifice, să se facă un diagnostic diferenţial al formelor severe de infecţie cu SARS-CoV-2 la femeile gravide şi cu preeclampsie/eclampsie. Se recomandă consilierea femeii gravide cu privire la riscul potenţial pentru nou-născut de a dezvolta infecţia cu SARS-CoV-2, precum şi monitorizarea postnatală a nou-născutului şi a lăuzei.
Conflict of interests: The authors declare no conflict of interests.
Bibliografie
-
Moore KM, Suthar MS. Comprehensive analysis of COVID-19 during pregnancy. Biochem Biophys Res Commun. 2021 Jan 29;538:180-186. doi: 0.1016/j.bbrc.2020.12.064. Epub 2020 Dec 24. PMID: 33384142; PMCID: PMC7759124.
-
Wastnedge EAN, Reynolds RM, van Boeckel SR, Stock SJ, Denison FC, Maybin JA, Critchley HOD. Pregnancy and COVID-19. Physiol Rev. 2021 Jan 1;101(1):303-318. doi: 10.1152/physrev.00024.2020. Epub 2020 Sep 24. PMID: 32969772; PMCID: PMC7686875.
-
Syeda S, Baptiste C, Breslin N, Gyamfi-Bannerman C, Miller R. The clinical course of COVID in pregnancy. Semin Perinatol. 2020 Nov;44(7):151284. doi: 10.1016/j.semperi.2020.151284. Epub 2020 Jul 21. PMID: 32792262; PMCID: PMC7373055.
-
Zambrano LD, Ellington S, Strid P, et al. Update: Characteristics of Symptomatic Women of Reproductive Age with Laboratory-Confirmed SARS-CoV-2 Infection by Pregnancy Status - United States, January 22-October 3, 2020. MMWR Morb Mortal Wkly Rep. 2020;69:1641.
-
Allotey J, Stallings E, Bonet M, et al. Clinical manifestations, risk factors, and maternal and perinatal outcomes of coronavirus disease 2019 in pregnancy: living systematic review and meta-analysis. BMJ. 2020;370:m3320.
-
Yanes-Lane M, Winters N, Fregonese F, et al. Proportion of asymptomatic infection among COVID-19 positive persons and their transmission potential: A systematic review and meta-analysis. PLoS One. 2020;15:e0241536.
-
Karimi L, Makvandi S, Vahedian-Azimi A, et al. Effect of COVID-19 on Mortality of Pregnant and Postpartum Women: A Systematic Review and Meta-Analysis.
-
J Pregnancy. 2021;2021:8870129.
-
Mullins E, Hudak ML, Banerjee J, et al. Pregnancy and neonatal outcomes of COVID-19: coreporting of common outcomes from PAN-COVID and AAP-SONPM registries. Ultrasound Obstet Gynecol. 2021;57:573.
-
Huntley BJF, Mulder IA, Di Mascio D, et al. Adverse Pregnancy Outcomes among Individuals with and without Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2): A Systematic Review and Meta-analysis. Obstet Gynecol. 2021;137:585.
-
Kotlyar AM, Grechukhina O, Chen A, et al. Vertical transmission of coronavirus disease 2019: a systematic review and meta-analysis. Am J Obstet Gynecol. 2021;224:35.
-
Edlow AG, Li JZ, Collier AY, et al. Assessment of Maternal and Neonatal SARS-CoV-2 Viral Load, Transplacental Antibody Transfer, and Placental Pathology in Pregnancies During the COVID-19 Pandemic. JAMA Netw Open. 2020; 3:e2030455.
-
Metz TD, Clifton RG, Hughes BL, et al. Disease Severity and Perinatal Outcomes of Pregnant Patients with Coronavirus Disease 2019 (COVID-19). Obstet Gynecol. 2021;137:571.
-
Pierce-Williams RAM, Burd J, Felder L, et al. Clinical course of severe and critical coronavirus disease 2019 in hospitalized pregnancies: a United States cohort study. Am J Obstet Gynecol MFM. 2020;2:100134.
-
American Academy of Pediatrics Committee on Fetus and Newborn, INITIAL GUIDANCE: Management of Infants Born to Mothers with COVID-19 April 2, 2020.
-
Iancu MA, Nicolescu O, Gherghina I, Matei D. Infection with the new coronavirus in children. Ro Med J. 2020;LXVII(2).DOI: 0.37897/RMJ.2020.2.4
-
Male V. Are COVID-19 vaccines safe in pregnancy? Nat Rev Immunol. 2021;21:200.
-
CDC National Center for Immunization & Respiratory Diseases. COVID 19 vaccine safety update. Advisory Committee on Immunization Practices (ACIP) March 1, 2021. https://www.cdc.gov/vaccines/acip/meetings/downloads/slides-2021-02/28-03-01/05-covid-Shimabukuro.pdf (Accessed on March 02, 2021).
Articole din ediţiile anterioare
Vaccinurile COVID-19 disponibile la nivel mondial
Pandemia de COVID-19, produsă de SARS-CoV-2, a determinat exprimarea la o scară mare a achiziţiilor ştiinţifice şi tehnologice, astfel încât a...
Obezitatea în sarcină şi consilierea antenatală dintr-o perspectivă multidisciplinară
Trendul ascendent al răspândirii obezităţii în ultimul secol a adus cu sine creşterea incidenţei bolilor cardiovasculare, metabolice şi, inevita...
Provocări pentru medicul de familie în îngrijirea copilului cu astm bronşic
Astmul bronşic (AB) este o afecţiune inflamatorie cronică a căilor respiratorii şi evoluează prin simptome respiratorii, afectarea capacităţii de m...
Abordarea pacientului fumător în cabinetul medicului de familie
Introducere. Deoarece fumatul reprezintă o adicţie răspândită în rândul oamenilor din întreaga lume, iar rolul medicilor de familie în consilier...