Asthma is a chronic inflammatory airway disease, with an increasing prevalence in children, up to 10-15%. This is a presentation of a clinical case of a 7-year-old boy which helps us understand more easily the clinical manifestations, particularly in young children, how to diagnose asthma at this age, and the case management difficulties. The presentation of hereditary factors and of the asthma triggers, the clinical manifestations and the investigations we can use and recommend to support our diagnosis help us to understand the patient with bronchial asthma and to establish the monitoring plan. The correct treatment of asthma in children leads to the disappearance of symptoms in adulthood and to the avoidance of future complications.
Provocări pentru medicul de familie în îngrijirea copilului cu astm bronşic
Challenges for the family doctor in caring for a child with asthma
First published: 30 noiembrie 2022
Editorial Group: MEDICHUB MEDIA
DOI: 10.26416/Med.150.6.2022.7361
Abstract
Rezumat
Astmul bronşic (AB) este o afecţiune inflamatorie cronică a căilor respiratorii, cu o prevalenţă în creştere la copii, până la 10-15%. Prezentarea unui caz clinic al unui băiat de 7 ani ne ajută să înţelegem mai uşor manifestările clinice, cu particularităţile de la copilul mic, modul de diagnostic al astmului la această vârstă şi dificultăţile de management al cazului. Prezentarea factorilor ereditari şi a factorilor declanşatori ai AB, manifestările clinice ale astmului bronşic, investigaţiile pe care le putem efectua şi recomanda pentru a ne susţine diagnosticul de astm bronşic ne ajută să înţelegem pacientul cu astm bronşic şi să stabilim planul de monitorizare. Controlul AB la copil determină dispariţia simptomelor în perioada de adult şi evitarea apariţiei complicaţiilor.
Astmul bronşic (AB) este o afecţiune inflamatorie cronică a căilor respiratorii şi evoluează prin simptome respiratorii, afectarea capacităţii de muncă şi uneori prin prezenţa unor acutizări care necesită tratament medical de urgenţă(2). Prevalenţa astmului bronşic în România este de 4-6%. La copii, prevalenţa AB este în creştere, fiind de 10-15%. Astfel, ne putem gândi că, dintr-o clasă de 30 de copii, 3-4 au astm bronşic. Manifestările de astm bronşic pot apărea la copii în primul an de viaţă în 30% din cazuri. Este important de reţinut că 80% din toate cazurile de AB la copil se înregistrează până la vârsta de 5 ani. De aceea, este foarte important ca medicul de familie să se gândească la această afecţiune cât mai precoce. Doar 5% din copiii diagnosticaţi cu AB vor rămâne cu astm şi în perioada de adult. Pentru a evita AB la adult, trebuie întreprinse toate eforturile pentru un diagnostic precoce şi un tratament corect al AB la copil(3).
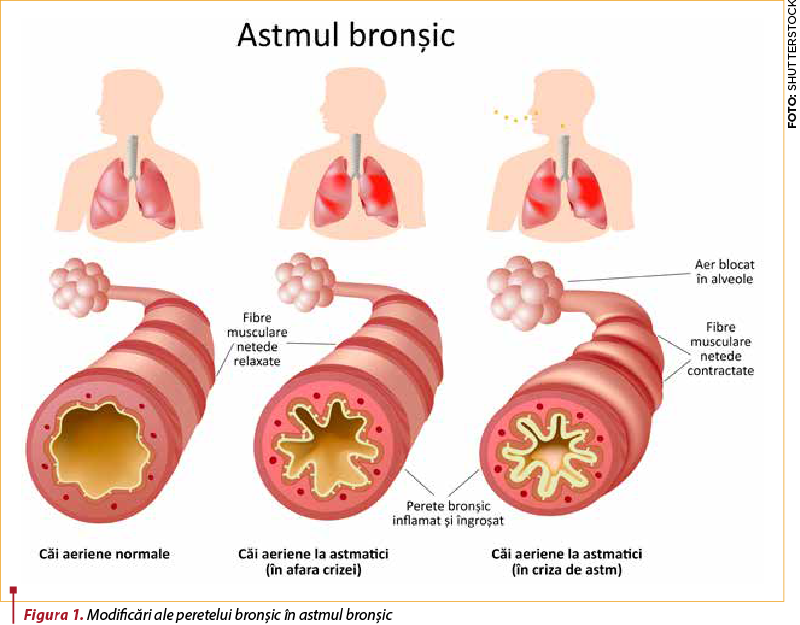
Din punct de vedere patogenic, astmul bronşic se caracterizează prin inflamaţia cronică şi remodelarea pereţilor bonhiilor, însoţite de hiperreactivitate bronşică la stimuli nespecifici; apare o hipersecreţie la nivelul mucoasei bronşice, toate acestea ducând la obstrucţia căilor bronşice.
În mod normal, epiteliul bronşic are funcţie imunogenă şi imunomodulatoare importantă. În AB se produc la acest nivel o disfuncţie a imunităţii, o inflamaţie cronică şi modificări în structura peretelui bronşic. Inflamaţia peretelui bronşic se caracterizează prin creşterea numărului de mastocite, eozinofile, celule T CD4+ (Th2) şi Th17, care explică apariţia hiperreactivităţii bronşice la diferiţi stimuli.
Se ştie că AB este influenţat de factorii genetici, dar şi de mulţi factori de mediu. Epigenetica a arătat schimbări ereditare în fenotip (expresia genelor), dar fără modificări ale secvenţelor de ADN în mucoasa bronşică la pacientul cu AB.
Este important să reţinem că AB este o boală cronică cu prevalenţă ridicată, care are potenţial sever de evoluţie. AB poate fi controlat terapeutic eficient, astfel încât:
-
se poate evita apariţia simptomelor;
-
tratamentul poate fi redus, uneori chiar întrerupt, atunci când evoluţia este favorabilă;
-
pacientul cu AB poate duce o viaţă fizică activă;
-
nu este afectată performanţa şcolară;
-
se poate evita apariţia episoadelor acute, cu severitate crescută a AB.
Din punct de vedere clinic, aceste modificări patogenice determină apariţia simptomatologiei specifice AB: wheezing, dispnee, dureri toracice cu caracter constrictiv, expectoraţie cu spută albă, perlată, greu de eliminat. Între crize, pacientul cu AB este asimptomatic(1).
Prezentăm cazul unui copil de 7 ani, băiat, din mediul urban, care a ridicat probleme de diagnostic şi monitorizare în cabinetul medicului de familie. Abordarea acestui copil cu AB permite elaborarea unor mesaje utile pentru practica în cabinetul medicului de familie.
Istoricul medical al băiatului a evidenţiat prezenţa unor episoade repetate de infecţii respiratorii cu tuse chintoasă şi wheezing, parazitoze intestinale, infecţii urinare joase, dermatită atopică şi manifestări alergice determinate de înţepături de insecte. Din antecedentele heredocolaterale reţinem prezenţa terenului atopic la mamă (alergii alimentare şi medicamentoase). De asemenea, mama a avut infecţii urinare joase frecvente şi tata a avut în copilărie infecţii repetate amigdaliene.
În cadrul condiţiilor de viaţă remarcăm activitatea familiei în mediul urban (oraş industrializat – Craiova) şi prezenţa, în perioada de sugar, a mucegaiului într-una din camere, ulterior îndepărtat. Mama foloseşte în mod excesiv diferite materiale de curăţenie (detergenţi, săpunuri).
Istoricul bolii ne arată episoade de infecţii respiratorii, cu agravare rapidă în 2-3 zile, care determinau mama să se prezinte la spital, la departamentul de urgenţă, pentru internare. Tabloul clinic se caracteriza prin prezenţa wheezingului, cu tuse seacă, chintoasă, care nu lăsa copilul să se odihnească (nocturnă, dar uneori şi în cursul zilei). Între episoade, copilul devenea asimptomatic, intervalul între crize fiind de 2-3 luni; severitatea crizelor era uşoară spre moderată. De remarcat absenţa variaţiilor sezoniere a wheezingului şi persistenţa simptomelor şi după vârsta de 3 ani. Copilul prezintă dezvoltare somatică şi mintală normală – greutate şi înălţime în limitele normale, performanţe şcolare bune.
În faţa acestui caz, am formulat câteva întrebări utile pentru diagnosticul corect şi monitorizarea sa:
-
Ne putem gândi că băiatul are hiperreactivitate bronşică?
-
Când putem formula cu certitudine diagnosticul de astm bronşic?
-
Ce investigaţii sunt necesare pentru un diagnostic corect la această vârstă a pacientului?
-
Care sunt factorii de risc pe care trebuie să îi identificăm şi să-i eliminăm din viaţa copilului?
Timp de şapte ani, din 2014 până în 2022, pacientul s-a prezentat pentru consultaţii medicale în cabinetul medicului de familie de 146 de ori, din care 40 de consultaţii au fost pentru infecţii respiratorii, 12 pentru afecţiuni dermatologice şi patru pentru afecţiuni parazitare.
Copilul a fost internat de cinci ori pentru următoarele probleme: laringită, pneumonie, astm bronşic.
Pacientul nostru a fost diagnosticat cu anemie feriprivă uşoară la 3 ani, corectată prin administrare de fier oral. Nu a fost identificată eozinofilia; testele cutanate la alergeni au fost negative; testele sanguine, de determinare a IgE la diferiţi alergeni, au fost slab pozitive la ouă, lapte de vacă şi carne de pui. Efectuarea peakflowmetriei la internare a arătat valori ale PEF de aproximativ 81-85%, iar spirometria a arătat un VEMS de 82%.
Din anul 2020 (la vârsta de 5 ani) i s-a stabilit diagnosticul de astm bronşic şi a urmat tratament intermitent cu bronhodilatatoare beta-adrenergice, cu durată scurtă de acţiune (salbutamol), asociate cu corticosteroizi inhalatori (Flixotide®), administraţi cu ajutorul inhalerului.
S-a constatat o scădere a frecvenţei episoadelor de criză. După explicaţiile privind evoluţia şi prezentarea medicaţiei necesare în crizele de AB, atitudinea mamei s-a schimbat, a început să folosească cu încredere indicaţiile terapeutice şi nu a ezitat să folosească corticoidul inhalator. Copilul s-a dezvoltat fizic şi psihic normal.
În astm bronşic, au fost studiaţi factorii care influenţează apariţia sau evoluţia afecţiunii.
I. Factori predispozanţi
1. Caracterul genetic este incriminat în prezenţa atopiei şi a predispoziţiei la hiperreactivitate bronşică.
2. Excesul ponderal, cu efecte multiple asupra respiraţiei, prin secreţia de leptine, influenţează funcţia bronhiilor etc.
3. Sexul – la copii, mai frecvent sunt afectaţi băieţii.
II. Factori favorizanţi (declanşatori)
1. Alergeni: acarieni, polen, praf, mucegaiuri, păr de animale, excremente de gândaci sau de animale (păsări).
2. Alimente şi aditivi: ouă, lapte de vacă, arahide, nuci, soia, grâu, peşte, creveţi, sucuri de fructe, fructe cu seminţe mici (zmeură, mure, afine), conservanţi alimentari (bisulfitul de sodiu şi potasiu, metabisulfitul de sodiu şi potasiu, sulfitul de sodiu, monoglutamatul de sodiu).
3. Factori nealergici: efortul fizic, reflux gastroesofagian, fumatul activ sau pasiv, fumatul în timpul sarcinii, sinuzită, infecţii ale căilor respiratorii superioare (frecvent de cauză virală), stres, emoţii intense, încălzirea spaţiului interior cu lemne, anumite medicamente (aspirină, ibuprofen, betablocante); factori de mediu (umiditate, temperatură scăzută, schimbările bruşte de temperatură şi umiditate, poluarea aerului), igiena excesivă a copilului.
Diagnosticul astmului bronşic la copil se face cu dificultate, deoarece manifestările clinice sunt intermitente sau subapreciate, iar simptomele clinice sunt nespecifice, de multe ori considerate ca fiind în context infecţios şi ignorate pentru o evoluţie cronică.
Prezenţa următoarelor caracteristici ne ajută să punem diagnosticul de AB:
-
existenţa unui istoric familial sau personal de boli atopice sau AB;
-
variabilitatea marcantă a simptomelor (chiar în aceeaşi zi, acelaşi anotimp sau la diferiţi alergeni), prezenţa intermitentă a lor (există perioade asimptomatice între crize);
-
agravarea simptomelor se produce frecvent noaptea spre dimineaţa;
-
existenţa factorilor declanşatori ai simptomelor de AB;
-
după tratamentul antiastmatic, apare ameliorarea sau dispariţia simptomelor clinice.
-
La copilul mic, sub 5 ani:
-
wheezingul şi tusea nocturnă se întâlnesc frecvent şi în alte afecţiuni respiratorii;
-
wheezingul este prezent şi în alte infecţii respiratorii (frecvent virale – virusul sinciţial respirator declanşează frecvent bronhospasm)(3).
Examenul clinic complet al copilului cu AB evidenţiază:
-
un copil cu aspect firav, cu masă musculară mai redusă, deoarece evită să participe la activităţi sportive, care ar putea declanşa o criză astmatică;
-
uneori are înălţimea mai redusă comparativ cu copiii de aceeaşi vârstă.
Se remarcă absenteismul şcolar ridicat, din cauza crizelor astmatice, care de multe ori îl determină să apeleze la servicii medicale de urgenţă. Uneori performanţele şcolare sunt reduse, dar şi calitatea vieţii sale şi a familiei. Crizele de AB pot determina de multe ori tulburări de comportament, apariţia sentimentelor de frustrare, de inferioritate şi a anxietăţii.
La copilul cu astm bronşic, de peste 5 ani, abordarea este asemănătoare cu a adolescentului şi adultului.
La copilul sub 5 ani, suspiciunea de AB se ridică atunci când anamneza evidenţiază:
-
episoade frecvente de wheezing, cel puţin patru episoade anual, din care cel puţin unul documentat medical;
-
tusea şi wheezingul pot fi determinate de efort fizic sau de activităţi sportive;
-
tusea nocturnă apare şi în afara perioadelor de infecţii virale;
-
nu se observă variaţie sezonieră a wheezingului;
-
simptomele debutează la 1-2 ani şi se menţin şi după vârsta de 3 ani;
-
copilul are episoade infecţioase respiratorii frecvente;
-
prezintă oboseală la eforturi mici, părinţii observând că nu poate „ţine pasul” cu ceilalţi copii la joacă;
-
de multe ori, simptomatologia este redusă, doar cu tuse cronică, nocturnă, fără wheezing, care trezeşte noaptea copilul din somn, afectând calitatea vieţii familiei.
-
Putem pune diagnosticul de AB la copil:
-
fie prin prezenţa unui factor major evidenţiat la anamneză – de exemplu, dermatită atopică, părinţi cu astm bronşic, sau cel puţin declanşat la un aeroalergen;
-
fie prin prezenţa a trei factori minori (eozinofilie, wheezing fără legătură cu frigul, rinită alergică, alergie la ouă, lapte de vacă, alune).
Clasificarea clinică a astmului bronşic ne ajută mult în atitudinea terapeutică pe care o abordăm pentru fiecare copil în parte.
1. Episodul uşor de astm bronşic se caracterizează prin următoarele:
-
copilul prezintă wheezing în expir;
-
poate vorbi în propoziţii;
-
poate fi uşor agitat;
-
poate sta în clinostatism;
-
frecvenţa cardiacă este de peste 100 de bătăi pe minut;
-
saturaţia în oxigen în aerul atmosferic este de peste 95%.
2. Episodul moderat de astm bronşic se caracterizează prin:
-
wheezing în expir;
-
copilul poate vorbi în propoziţii scurte;
-
se observă bătăi ale aripilor nazale;
-
copilul stă în poziţie şezândă pentru uşurarea respiraţiei;
-
frecvenţa cardiacă este între 100 şi 120 de bătăi pe minut;
-
pulsul paradoxal este de 10-20 mm Hg;
-
saturaţia în oxigen a sângelui scade la 91-95%;
-
se observă respiraţie abdominală şi retracţii intercostale în inspir;
-
respiraţia este scurtă în timpul vorbitului;
-
creşte frecvenţa respiratorie.
3. Episodul sever de astm bronşic se caracterizează prin următoarele:
-
copilul vorbeşte în cuvinte (nu mai poate lega propoziţii);
-
stă în poziţie ridicată (poziţia trepiedului) pentru a putea respira mai bine, foloseşte musculatura respiratorie accesorie;
-
frecvenţa cardiacă este între 100 şi 120 bătăi pe minut;
-
pulsul paradoxal creşte la 20-40 mm Hg;
-
saturaţia sângelui în oxigen scade sub 91%;
-
nu are poftă de mâncare, nu participă la joaca celorlalţi copii.
4. Astmul bronşic în stop iminent este o urgenţă medico-chirurgicală şi se caracterizează prin:
-
stare de somnolenţă şi confuzie;
-
apariţia de mişcări toracice paradoxale;
-
bradipnee (scăderea frecvenţei respiratorii);
-
absenţa wheezingului, prin epuizarea muşchilor respiratori;
-
absenţa pulsului paradoxal;
-
copilul stă culcat, este extrem de obosit.
Complicaţiile cronice ale AB apar dacă astmul bronşic nu este tratat corect, are evoluţie severă şi sunt reprezentate în principal de:
-
afectare somatică a copilului, cu scădere în greutate şi înălţime, deformarea cutiei toracice, prin creşterea diametrului anteroposterior, cu caracter emfizematos în stadii avansate;
-
afectare comportamentală, cu sentimente de inferioritate faţă de ceilalţi copii, anxietate, depresie şi performanţe şcolare reduse.
În funcţie de fenotip, AB se poate clasifica în:
-
AB alergic;
-
AB asociat cu infecţii;
-
AB indus de efortul fizic;
-
AB indus de aspirină sau alte antiinflamatoare non-steroidiene;
-
AB nonalergic foarte rar (el debutând frecvent la adult).
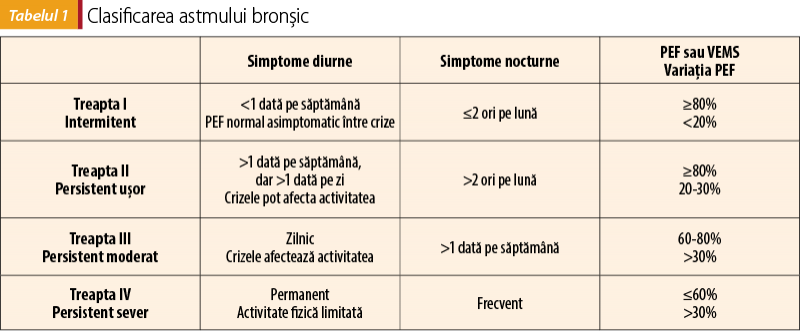
O altă clasificare a AB este în funcţie de severitatea şi caracteristicile manifestărilor clinice (tabelul 1). Stabilirea severităţii astmului bronşic ne ajută să iniţiem corect tratamentul AB şi să putem monitoriza eficacitatea lui.
Examenul obiectiv al copilului cu AB în timpul crizei evidenţiază semnele de obstrucţie bronşică, cu sau fără semne de hiperinflaţie: raluri sibilante difuze pe ambele arii pulmonare, expir prelungit, diminuarea difuză a murmurului vezicular.
Între crize, copilul este normal din punct de vedere clinic, ceea ce duce la dificultăţi de diagnostic, dar şi de acceptare a unui diagnostic de boală cronică pentru familia copilului.
Investigaţiile paraclinice ajută la stabilirea diagnosticului de astm bronşic.
Aşa cum am mai spus, la copiii sub 5 ani, la care nu se pot efectua probe respiratorii care să pună în evidenţă obstrucţia bronşică, suspiciunea de diagnostic se ridică prin anamneză şi examen clinic.
Tratamentul de probă cu bronhodilatatoare cu acţiune de scurtă durată şi corticosteroizi inhalatori trebuie să evidenţieze ameliorarea semnificativă a simptomelor în timpul tratamentului sau alterarea condiţiei clinice după oprirea acestuia.
La copilul de peste 5 ani, diagnosticul se bazează pe:
-
efectuarea spirometriei, care evidenţiază obstrucţia bronşică (figura 2);
-
peakflowmetrie – confirmă obstrucţia bronşică (figura 4);



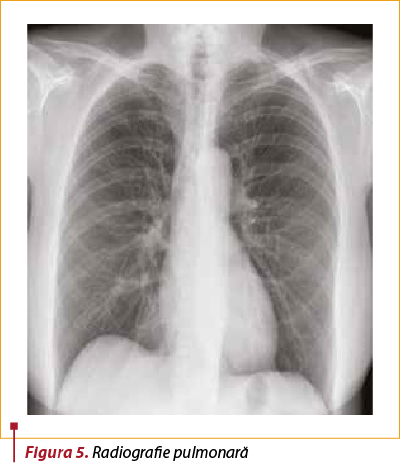

Radiografia pulmonară poate evidenţia semne de hiperinflaţie pulmonară, dar mai mult se efectuează pentru diagnosticul diferenţial al altor afecţiuni pulmonare, care evoluează cu tuse, dispnee, wheezing şi expectoraţie (figura 5).
Date importante oferă şi analiza difuziei gazelor, care măsoară cantitatea de O2 (normal >80 torr) şi CO2 (normal 35-45 torr), care ajung într-un minut în alveolele pulmonare. Astfel, se poate stabili care este gradul de absorbţie al gazelor din sânge la nivelul plămânilor (figura 6).
Uneori sunt utile efectuarea următoarelor:
-
examen hematologic şi immunologic;
-
teste cutanate la alergeni, selectaţi în funcţie de anamneză;
-
teste sanguine, de determinare a IgE la diferiţi alergeni.
-
examenul ORL – pentru excluderea altor afecţiuni din sfera otorinolaringologiei.
-
Pentru diagnosticul diferenţial în funcţie de particularităţile pacientului, poate fi indicată efectuarea:
-
bronhoscopiei, când este nevoie de diagnosticul afecţiunii bronhopulmonare obstructive;
-
examenului ecografic cardiac, pentru a exclude afecţiunile cardiace care se manifestă prin dispnee;
-
tranzitului baritat esogastric, pentru a exclude refluxul gastroesofagian.
Diagnosticul diferenţial al astmului bronşic se face cu următoarele afecţiuni:
A. Boli cu obstrucţie bronşică
1. Bronşiolită obliterantă
2. Bronşectazii
3. Corp străin aspirat
4. Stenoze de căi aeriene mari
5. Cancer pulmonar.
B. Boli fără obstrucţie bronşică
1. Rinită cronică
2. Reflux gastroesofagian
3. Tuse cronică de altă cauză
4. Sindromul de hiperventilaţie
5. Disfuncţia de corzi vocale
6. Insuficienţă cardiacă
7. Tromboembolism pulmonar.


Concluzii
Astmul bronşic al copilului este o afecţiune cronică frecventă. Diagnosticul corect, identificarea prin anamneză a factorilor declanşatori şi examenul clinic general, efectuat riguros, sunt elemente necesare unei monitorizări active a bolii de către medicul de familie. Evitarea expunerii la alergeni, la alţi factori declanşatori, precum şi consilierea părinţilor şi a copilului privind evoluţia bolii, alături de prezentarea tratamentului de fond şi în criză, eventual prin suport scris, determină scăderea frecvenţei episoadelor de criză şi un control mai bun al bolii, cu reducerea complicaţiilor.
Conflict of interests: The authors declare no conflict of interests.
Bibliografie
-
Ghid de buzunar pentru managementul şi prevenirea astmului (pentru adulţi şi copii peste 5 ani). Ghid de buzunar pentru profesioniştii din domeniul sănătăţii. Actualizat în 2020. Disponibil la: https://ginasthma.org/wp-content/uploads/2020/07/GINA-Pocket-Guide 2020-Romania.pdf
-
Pocket guide for asthma management and prevention (for adults and children older than 5 years). A pocket guide for health professionals updated 2022. Disponibil la: https://ginasthma.org/wp-content/uploads/2022/07/GINA-2022-Pocket-Guide-WMS.pdf
-
Astmul bronşic la copil. Protocol national. Ministerul Sănătăţii din Republica Moldova, Chişinău, 2015. Disponibil la: http://msmps.gov.md/wp-content/uploads/2020/06/6121-PCN-54AB.pdf
Articole din ediţiile anterioare
Tulburările de somn la sugar, copilul mic și adolescent
Somnul este un proces dinamic, care influențează activitatea zilnică, sănătatea fizică și mintală. Tulburările de somn sunt prezente la toate grupe...
„Persoana care are cel mai mare credit în faţa pacientului este, negreşit, doctorul de familie”
Cassandra Zwaan (foto) este medic de familie la Baarn, în Olanda. Româncă de origine (născută la Sinaia, pe 7 mai 1965), a absolvit Facultatea de M...
Monitorizarea pacientului cu boală Parkinson – o provocare interdisciplinară
Boala Parkinson reprezintă o provocare pentru medicul practician deoarece este o afecţiune cronică, diagnosticată tardiv.
Hemangiomul infantil
Hemangioamele sunt cele mai frecvente tumori vasculare benigne întâlnite la vârsta pediatrică, incidenţa estimată fiind între 1% și 3% la nou-născu...